Utkast til rapport i tilsynssak – dødsfall etter postoperative komplikasjoner etter tonsillektomi
Virksomheter i spesialisthelsetjenesten skal varsle om alvorlige hendelser til Statens helsetilsyn (spesialisthelsetjenesteloven § 3-3 a). Alvorlig hendelse er dødsfall eller betydelig skade på pasient hvor utfallet er uventet i forhold til påregnelig risiko. Vi følger opp alle varslene vi mottar ved å innhente ytterligere informasjon, og avgjør hva som den mest hensiktsmessige tilsynsmessige oppfølgingen. Vi gjennomfører stedlig tilsyn når kriteriene for det er til stede. Rapportene i de fleste saker med stedlig tilsyn og noen andre saker publiseres her.
Opplysninger som er underlagt taushetsplikt er tatt bort. Krav om innsyn i dokumentet etter offentlighetsloven rettes til Statens helsetilsyn, se lenke til postjournal på forsiden.
Sammendrag
En knapt tre år gammel gutt ble høsten 2008 henvist fra fastlegen til øre-nese-halsenheten ved Molde sjukehus for å bli vurdert med tanke på fjerning av halsmandler og ganemandler (adenotonsillektomi). Det ble funnet indikasjon for operasjon. Pasienten ble innlagt på sykehuset 16. januar 2009, og operasjonen ble utført neste virkedag, 19. januar 2009. Operasjonen forløp ukomplisert, og pasienten ble observert ett døgn før han sammen med mor ble utskrevet til hjemmet. Om formiddagen den 22. januar 2009 ble han reinnlagt på grunn av blødning fra operasjonsområdet. Blødningen hadde imidlertid stoppet opp før han kom til sykehuset, men ved undersøkelsen ble det sett et koagel i svelget der den ene halsmandelen var fjernet. Han ble observert av sykepleierne, og tilstanden var stabil. Kl. 03.30 natt til 23. januar 2009 fikk han på nytt en akutt blødning fra svelget. Han ble da umiddelbart brakt til operasjonsstua for undersøkelse og behandling i narkose.
Under denne operasjonen tilkom det alvorlige komplikasjoner. Når pasienter må ha narkose for denne typen kirurgi, må det settes et pusterør (tube) ned i luftveiene (intubasjon) for å holde frie luftveier for å tilføre oksygen/luft under operasjonen. På grunn av blødningen i svelget, var det vanskelig å se hvor inngangen til luftrøret var. Etter at narkosemedikamentene var satt, ble tuben derfor feilaktig satt ned i spiserøret. Dette ble umiddelbart oppdaget, og tuben ble fjernet. På grunn av narkosen pustet pasienten på dette tidspunktet ikke lenger selv. Mens ny intubasjon ble forberedt, blåste anestesilegen derfor oksygen ned i lungene hans ved hjelp av en ballong (bag) og en håndholdt, tettsittende maske. Pasientens oksygenmetning falt imidlertid likevel. Etter ny intubasjon ble det kontrollert at tuben lå på rett plass, men i mellomtiden hadde også hjertefrekvensen falt. Kort tid etter fikk pasienten sirkulasjonsstans. Hjerte-lunge-redning ble umiddelbart i gangsatt, parallelt med at den kirurgiske behandlingen av blødningen ble utført.
På grunn av problemer med den venøse tilgangen, ble det lagt en kanyle i leggbeinet for å kunne gi blodtransfusjon. Etter hvert oppdaget de som var til stede at pasienten ikke fikk luft fordi tuben igjen lå feil. Han ble derfor intubert en tredje gang. Mens dette pågikk hadde han fått blod- og væsketilførsel, og han fikk etter hvert tilbake egen sirkulasjon, men kom ikke til bevissthet. Etter overflytting til St. Olavs Hospital ble det konstatert at han hadde fått en alvorlig hjerneskade, og han døde 27. januar 2009.
Dødsfallet ble politietterforsket, men henlagt etter vurdering av Riksadvokaten. Hendelsen ble meldt til Helsetilsynet i Møre og Romsdal, som etter innledende saksbehandling besluttet at saken ikke skulle følges opp tilsynsmessig. Pårørende opplevde seg imidlertid dårlig ivaretatt og informert av sykehuset. Media har også omtalt saken flere ganger, og det er framsatt påstander om at det har vært utøvd press for samordning av forklaringer, og utført ”dekkoperasjoner” for å skjule opplysninger.
Sommeren 2014 besluttet derfor Statens helsetilsyn å gjennomføre stedlig tilsyn ved Molde sjukehus og innhente informasjon fra pårørende. Statens helsetilsyn konkluderer med at pasienten fikk forsvarlig helsehjelp ved Molde sjukehus. Videre at dokumentasjonsplikten er oppfylt, men at foretakets oppfølging av hendelsen ikke har vært i tråd med kravene til kontinuerlig forbedring. Det er ikke funnet forhold som tilsier at helsepersonell har handlet uforsvarlig.
I denne rapporten viser vi nærmere hvordan vi har undersøkt saken, og hvordan vi har kommet frem til våre foreløpige konklusjoner.
1 Innledning
1.1 Statens helsetilsyns saksbehandling
Bakgrunn
Statens helsetilsyn varslet Helse Møre og Romsdal HF i brev datert 20. juni 2014 om at det var besluttet å starte tilsynssak for å vurdere helsehjelpen som ble gitt til Daniel Flemmen Ødegård, født 24. februar 2006 – død 27. januar 2009 (heretter pasienten), ved daværende Helse Nordmøre og Romsdal HF, Molde sjukehus i januar 2009.
Statens helsetilsyn besluttet å starte tilsynssak etter at det i juni 2014 fremkom opplysninger om at pasientens foreldre mente det forelå svikt i helsehjelpen pasienten hadde fått. Foreldrene ga uttrykk for at det var mange spørsmål de ikke hadde fått svar på. Det ble i media også hevdet at helsepersonell som var til stede under operasjonen, ikke hadde gitt korrekte opplysninger om helsehjelpen som ble gitt.
Saken gjelder et uventet dødsfall hos en knapt tre år gammel gutt. Det ble gjennomført et kirurgisk inngrep som ikke er uvanlig hos barn. Når det inntrer et uventet dødsfall ved gjennomføring av helsehjelp, er det nødvendig å foreta en grundig gjennomgang av hendelsen. Barn er en sårbar pasientgruppe, noe som forsterker behovet for å revurdere helsehjelpen når et barn dør plutselig og uventet. Dette er nødvendig for å ivareta og styrke barns rettsvern. I tillegg vil foreldre ofte ha flere spørsmål som det er viktig for dem få klarhet i.
Formålet med denne gjennomgangen er dels å ta stilling til om det forelå svikt ved helsehjelpen, og dels å benytte kunnskap fra hendelsen til å avgjøre om det er behov for å endre de eksisterende retningslinjer og rutiner ved Helse Møre og Romsdal.
Sakens hovedspørsmål er om helsehjelpen som ble gitt pasienten ved Molde sjukehus i januar 2009, var i samsvar med det overordnede kravet til faglig forsvarlighet.
Vi gjør oppmerksom på at dette er utkast til rapport med mulighet for korreksjoner før endelig rapport.
Tidligere tilsynsmessig oppfølging av saken
Helsetilsynet i Møre og Romsdal (nå Fylkesmannen i Møre og Romsdal) fikk i februar 2009 oversendt en melding fra helseforetaket i henhold til dagjeldende spesialisthelsetjenestelovens § 3-3 om komplikasjoner i forbindelse med et inngrep 23. januar 2009. Helsetilsynet i Møre og Romsdal anmodet i brev 6. juli 2009 Statens helsetilsyn å vurdere om det skulle begjæres påtale etter helsepersonelloven § 67, jf. straffeloven § 48 a i denne saken. Statens helsetilsyn fant ikke grunnlag for å begjære påtale. Dette ble meddelt Nordmøre og Romsdal politidistrikt i brev 14. juli 2009.
Etter at politietterforskningen var avsluttet, sendte Helsetilsynet i Møre og Romsdal 7. september 2010 en kopi av brevet fra statsadvokaten datert 24. august 2009 og et kopisett av politiets etterforskningsdokumenter til Statens helsetilsyn til orientering. De opplyste videre at de på bakgrunn av at Statens helsetilsyn ikke ville begjære påtale i saken, og informasjonen Helsetilsynet i Møre og Romsdal hadde fått i forbindelse med oppfølgning av § 3-3 meldingen, ikke så grunn til å gå videre med saken som tilsynssak.
I brev til Statens helsetilsyn datert 16. september 2010 viste Helsetilsynet i Møre og Romsdal til Riksadvokatens vurdering av sykehusets rutiner for debriefing av helsepersonell, se nærmere punkt 4.7 og punkt 8. Fylkeslegen erklærte seg inhabil i saken fordi han var tidligere fagdirektør i helseforetaket. Helsetilsynet i Møre og Romsdal overlot derfor til Statens helsetilsyn å vurdere om, og i tilfelle hvordan, Riksadvokatens vurderinger skulle følges opp. Statens helsetilsyn og Riksadvokaten hadde et møte 1. oktober 2010, der dette var tema, se punkt 1.2. Statens helsetilsyn vurderte saken, men fant ikke grunnlag for å starte tilsynssak.
1.2 Politiet og påtalemyndigheten sin oppfølging
Umiddelbart etter pasientens død 27. januar 2009, meldte helsepersonell ved St. Olavs Hospital dødsfallet til politiet som et unaturlig dødsfall. Etterforskning ble igangsatt av Nordmøre og Romsdal politidistrikt. Politiet foretok avhør av helsepersonellet som var involvert i behandlingen av pasienten ved innleggelsen i januar 2009. Etter anmodning fra Nordmøre og Romsdal politidistrikt oppnevnte Romsdal tingrett dr.med, spesialist i barnesykdommer Jens Grøgaard som sakkyndig i saken.
Jens Grøgaard avga sin rapport 27. mai 2009, se nærmere punkt 3.10. På bakgrunn av Jens Grøgaards uttalelse, og fordi Statens helsetilsyn ikke fant grunnlag for å begjære påtale, foreslo Nordmøre og Romsdal politidistrikt 12. august 2009 å henlegge saken. Møre og Romsdal, Sogn og Fjordane statsadvokatembeter ga imidlertid 14. september 2009 ordre om ytterligere etterforskning. Det ble deretter foretatt nye avhør av noen av de involverte. Videre anmodet Romsdal tingrett 19. november 2009 Jens Grøgaard om å avgi en tilleggsuttalelse. Tilleggsuttalelsen er datert 26. mars 2010, se punkt 3.10.
Nordmøre og Romsdal politidistrikt foreslo 16. april 2010 igjen at saken skulle henlegges. Møre og Romsdal, Sogn og Fjordane statsadvokatembeter besluttet 4. juni 2010 å henlegge saken som intet straffbart forhold bevist.
Det ble på et tidlig stadium i saken oppnevnt bistandsadvokat for foreldrene. Bistandsadvokaten klaget på vegne av pasientens foreldre over henleggelsesbeslutningen. Riksadvokaten besluttet 18. august 2010 at saken forble henlagt. Riksadvokaten vurderte imidlertid at det forelå mangelfulle rutiner ved sykehuset for sikring av opplysninger fra anestesiapparatet, og at rutinene for debriefing ved sykehuset ikke syntes å være tilfredsstillende.
Riksadvokatens vurderinger ble formidlet til Helsetilsynet i Møre og Romsdal av Møre og Romsdal, Sogn og Fjordane Statsadvokatembeter. Helsetilsynet i Møre og Romsdal brakte deretter som nevnt disse vurderingene til Statens helsetilsyn 16. september 2010, som omtalt i punkt 1.1.
1.3 Statens helsetilsyns mandat
Statens helsetilsyn har det overordnede faglige tilsynet med helsetjenesten, jf. lov om statlig tilsyn med helse- og omsorgstjenesten (helsetilsynsloven) § 1 første ledd. Bestemmelsen pålegger Statens helsetilsyn ansvar for å se til at helsetjenesten er organisert i henhold til de krav som følger av helselovgivningen, og at helsepersonell ivaretar de krav som er stilt til deres individuelle yrkesutøvelse. Det faller utenfor Staten helsetilsyns myndighet å vurdere forhold som ikke er regulert av helselovgivningen.
Ifølge helsetilsynsloven § 2 sjette ledd plikter Statens helsetilsyn å følge opp hendelser som er meldt etter spesialisthelsetjenesteloven § 3-3a. På tidspunktet for denne hendelsen, januar 2009, var imidlertid ikke denne bestemmelsen i spesialisthelsetjenesteloven § 3-3a innført. Hendelsen ble derfor ikke meldt til Statens helsetilsyn, men til Helsetilsynet i Møre og Romsdal i henhold til daværende lovgivning, se punkt 1.1. Det ble av den grunn heller ikke gjennomført et stedlig tilsyn umiddelbart etter hendelsen. Statens helsetilsyn har nå avgjort at saken så langt som mulig, skal behandles i samsvar med den lovgivning som nå gjelder ved alvorlige hendelser i spesialisthelsetjenesten. Dette er gjort for å opplyse saken best mulig.
2 Gjennomføring
2.1 Forhold som pårørende har anmodet om blir vurdert
Etter at Statens helsetilsyn besluttet å starte tilsynssak, ble pasientens foreldre kontaktet, og fikk tilbud om et møte med Statens helsetilsyn. Pasientens mor tok i mot tilbudet. Møtet fant sted 18. september 2014 på Ungdomshuset på Skåla. Fra Statens helsetilsyn stilte avdelingsdirektør og fagsjef fra Undersøkelsesenheten. Pasientens mor utdypet muntlig de forhold ved helsehjelpen som hun ønsket nærmere vurdert. Det var:
- om Daniel ble tilstrekkelig nøye observert da han ble innlagt på grunn av reblødning
- hva som skjedde under den andre operasjonen, herunder omstendighetene rundt intuberingen og maskeventileringen, og hvorfor anestesiapparatet og overvåkningsenheten ble slått av etter at Daniel ble overflyttet til St. Olavs hospital
- hva Daniel døde av
- om journaldokumentene er endret, og om det ble gjort en samordning av forklaringene og journaldokumentasjonen i ettertid
- hva som skjedde på møtene som sykehuset hadde etter at Daniel døde
- om sykehuset har gjort noen endringer i rutiner etter dødsfallet
Alle disse punktene inngår i de spørsmål som Statens helsetilsyn har reist i punkt 6. 7. og 8.
2.2 Stedlig tilsyn ved Helse Møre og Romsdal HF
I brev fra Statens helsetilsyn datert 26. november 2014 til Helse Møre og Romsdal HF ble det varslet stedlig tilsyn i saken. Tilsynet ble gjennomført 27.- 29. januar 2015 på Molde sjukehus, se vedlegg 1 der programmet for dagen fremgår. Tilsynsteamet besto av fagdirektør (lege) og to seniorrådgivere, henholdsvis erfaren spesialist i anestesiologi og erfaren jurist i Statens helsetilsyn. Assisterende fylkeslege i Møre og Romsdal var stedlig representant. I tillegg deltok assisterende fylkeslege i Hedmark/spesialist i øre-nese-halssykdommer i planleggingen og vurderingen av saken, se vedlegg 2. All dokumentasjon som tidligere var mottatt i saken, ble gjennomgått. I tillegg anmodet vi om, og fikk tilsendt ytterligere opplysninger fra Molde sjukehus. Også disse ble gjennomgått før tilsynsbesøket.
3 Pasientbehandlingen
3.1 Preoperativ vurdering av pasienten
Pasienten ble 1. oktober 2008 henvist av sin fastlege til vurdering på grunn av residiverende (tilbakevendende) infeksjoner i øvre luftveier. Medisinskfaglig ansvarlig overlege ved øre-nese-halsenheten (heretter ønh-enheten) mottok pasienten til poliklinisk konsultasjon 12. november 2008. Overlegen konkluderte med at det var ”soleklar” indikasjon for kirurgisk behandling, fordi pasienten hadde nesten månedlige infeksjoner i halsen. Det ble konstatert at pasienten snorket om natten, hadde usedvanlig grøtet tale, svære ekstramurale tonsiller (halsmandler), uttalt katarralsk otitt (mellomørebetennelse med hevelse i slimhinnene) og opphevet trommehinnebevegelighet på venstre side. Dessuten hadde pasienten problemer med matinntak. Pasienten hadde også vært innlagt på sykehuset i mai 2008 på grunn av luftveisinfeksjon. Det fremgår ikke eksplisitt at overlegen vurderte kontraindikasjoner, eller om pasientens unge alder var til hinder for inngrepet.
3.2 Første innleggelse 16.-19. januar 2009
Før inngrepet
Pasienten ble innkalt til operasjon fredag 16. januar 2009. Han kom til sykehuset i følge med sin far. Assistentlege 1 ved ønh-enheten (heretter assistentlege 1) gjennomførte en ny undersøkelse av pasienten for å vurdere grunnlaget for operasjonen. Også pasientens øvrige helsetilstand ble vurdert. Assistentlege 1 fant at pasienten hadde tonsillehypertrofi grad 3-4 etter Friedmans klassifikasjon (figur 1), og at han var delvis munnpustende. Pasienten var to år og elleve måneder gammel, og han veide 14 kg. Det ble ikke funnet noen kontraindikasjoner for kirurgisk inngrep.
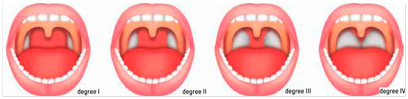
Figur 1 Illustrasjon av Friedmans klassifikasjon av tonsillestørrelse
Assistentlege 1 skrev melding til operasjon og undertegnet denne. Etter at konsultasjonen hos assistentlege1 var avsluttet, ble pasienten og hans far vist opp på sengeposten. Der ble pasienten klarert for narkose av en anestesilege som signerte anestesidelen av den preoperative meldingen. Pasient og pårørende fikk informasjon av sykepleierne på posten om hvilke forberedelser som ville bli gjort på operasjonsdagen. Etter at de preoperative undersøkelsene var avsluttet, fikk pasienten permisjon for å være hjemme i helgen. Søndag kveld kom han tilbake til sykehuset, igjen i følge med sin far. Han ble mottatt av sykepleier og sov på sykehuset. Mandag morgen, 19. januar 2009, ble operasjonen forberedt som planlagt.
Under inngrepet
Til stede ved operasjonen var en anestesilege, en anestesisykepleier, to operasjonssykepleiere; en med steril funksjon og en med koordinerende funksjon, og assistentlege 1 som gjennomførte operasjonen. Assistentlege 1 har beskrevet at det ble lagt inn midtstilt tube for å få godt innsyn i munnen og svelget. Han kunne da observere at pasienten hadde store tonsiller, og kjente på disse for å sjekke deres konsistens. De adenoide vegetasjonene (ganemandlene) ble skrapt ut fra nesesvelget, deretter ble det lagt på kompresjon. Det ble så foretatt en stillingsendring av hodet, for at det skulle være mulig å komme til for å fjerne tonsillene. Disse ble fjernet med en diatermisaks. Deretter ble sårflatene komprimert med tupfere med tetrakain og adrenalin. I tillegg gikk han over sårflatene med en diatermipinsett for å avdekke svakheter. Han fant imidlertid ingen punkter der det kunne oppstå blødninger. Operasjonen ble avsluttet på ordinær måte. Det er ikke beskrevet noen vanskeligheter under operasjonen.
Operasjonstiden var 33 minutter (kl. 10.06 - kl.10.39). Pasienten var i narkose i ganske nøyaktig én time (kl. 09.54 - kl. 10.56). Mens pasienten var i narkose, ble det rutinemessig tatt flere blodprøver, deriblant blodprosent (hemoglobin, forkortet Hb), som var 10,7 g/dl.
Etter inngrepet
Etter at operasjonen var avsluttet, var pasienten på postoperativ overvåkningsavdeling frem til kl. 14.00. Deretter ble han overført til sengeposten. Verken i den postoperative oppvåkningsfasen, eller etter ankomst sengeposten ble det rapportert om spesielle problemer utover vanlige smerteplager. Under oppholdet på sengeposten fikk pasienten paracetamol og diklofenak som smertelindring.
Utskrivelsen
Tirsdag morgen, 20. januar 2009, ble pasienten vurdert av assistentlege 1. Ut fra egne observasjoner av pasienten og opplysninger han innhentet fra sykepleierne, besluttet assistentlege 1 at pasienten var klar for utskriving. Av utskrivningsnotatet fremgår det at pasientens far ble informert om hva pasienten kunne spise, hvilke smertestillende legemidler han kunne få og hva de måtte være oppmerksom på, bl.a. å unngå for mye fysisk lek. Pasientens far fikk videre beskjed om å ta øyeblikkelig kontakt med sykehuset i tilfelle pasienten begynte å blø igjen. Far fikk også med et informasjonsskriv om forholdsregler og kontaktinformasjon til sykehuset.
3.3 Reinnleggelsen 22. januar 2009
I hjemmet
Etter hjemkomsten fra sykehuset var pasienten slapp og ikke så aktiv som han pleide å være. Ifølge mor var han lite interessert i å spise og drikke, selv om han ble tilbudt det som var anbefalt i informasjonsskrivet.
Natt til 22. januar 2009 merket moren at pasienten hostet noe. På morgenen sto han opp som vanlig. Mens han satt og så på barne-tv hostet han plutselig opp blod. Moren har beskrevet at det ikke var så mye, men at det kom noe blod på klærne og på bamsen. Hun tok da kontakt med sykehuset.
Melding til sykehuset
I følge sykehusets opplysninger tok mor kontakt ca. kl. 08.30, og fikk beskjed om å komme med en gang. Pasientens bopel var ca. 34 km fra Molde sjukehus. Det ble ikke vurdert som nødvendig å sende ut ambulanse. Vakthavende øre-nese-hals-lege, assistentlege 2, (heretter ønh-legen) ble orientert om at pasienten var meldt. Ønh-legen kontaktet sin overordnede med beskjed om at pasienten var meldt, og at det muligens var behov for reoperasjon. Andre operasjoner ble derfor satt ”på vent”.
Undersøkelse ved innleggelsen
Etter noe lengre tid enn forventet, vel én time, ankom pasienten. Han ble undersøkt og det ble tatt blodprøver. Hemoglobin var 9,7 g/dl. Sammenholdt med blodprosenten før operasjonen, tilsa det sparsom blødning. Ved inspeksjon i svelget ble det påvist et lillefingerneglstort koagel (pasientens lillefingernegl) i tonsillesengen på venstre side, men ingen pågående blødning. Pasienten hadde ikke blod i munnen. Han var rolig og i god allmenntilstand. Det ble derfor bestemt å avvente situasjonen. Koaglet i svelget ble ikke fjernet. Pasienten ble lagt på overvåkingsavdelingen, hvor han ankom kl. 09.45. Han fikk octostim og traneksamsyre intravenøst som ledd i å hindre ytterligere blødning. Av samme grunn ble diklofenak seponert. Han ble holdt fastende i tilfelle det ble nødvendig med reoperasjon og behov for å legge pasienten i narkose. Ny operasjonsmelding ble fylt ut.
Observasjon på overvåkningsavdelingen
Blodprøvene viste at CRP var 233 mg/l. Pasientens respirasjon var imidlertid normal, og det samme var auskultasjonslydene over lungene. I samråd med sin overordnede besluttet ønh-legen likevel å gi penicillin intravenøst på grunn av mulig infeksjon. Det ble ikke rekvirert nye blodprøver.
Pulsen ble målt to ganger under oppholdet på overvåkningsavdelingen, og var 120/min kl. 10.30 og 130/min kl. 11.15. Kl. 12.20 ble det startet infusjon med Salidex (isoton saltholdig glukoseoppløsning), og det ble ordinert 40 ml per time for å dekke basalbehovet for væske.
Observasjon på sengeposten
Etter tre timers overvåking uten tegn til blødning eller ustabil sirkulasjon, ble pasienten kl.13.05 overflyttet til sengepost. Han ble lagt på et ledig firesengsrom, vegg i vegg med vaktrommet, fordi det var fullt belegg på sengepostens barnestue. Dette rommet var et vanlig sengerom, men ble på det aktuelle tidspunktet ikke benyttet. Det var derfor lagret noen ekstra skjermbrett på rommet, men det var god plass til to senger. Han var eneste pasient på rommet.
På sengeposten ble pasienten ifølge sykepleierne, tilsett ofte uten at det ble ført observasjoner på kurven. Han ble observert klinisk, spesielt med tanke på tegn til blødning fra munnen som blod i munnviken, på smokken eller blodig oppkast. Det ble ikke målt puls, blodtrykk eller temperatur på pasienten. Det ble heller ikke tatt flere blodprøver, eller ny undersøkelse av svelget. Sykepleierrapporten beskriver at han var litt slapp på kvelden, men våken, tørr og varm i huden. Moren og/eller faren var hos pasienten hele tiden. Pasienten fikk fortsatt intravenøs væsketilførsel, og utpå ettermiddagen fikk han spise litt yoghurt og is. Faren har beskrevet at pasienten var rolig denne ettermiddagen.
Ønh-legen var innom sengeposten kl 22.00 før han gikk hjem. Han snakket da med sykepleier som rapporterte at pasienten var stabil, og at det ikke var tegn til ny blødning. Ønh-legen undersøkte ikke pasienten, og snakket heller ikke med ham eller faren, men kikket på pasienten fra døråpningen.
3.4 Natt til 23. januar 2009
På sengeposten
Ved innledningen av nattevakten var det ikke noe spesielt med pasienten. Han sov da sykepleier på nattevakt (heretter sykepleier 1) kom inn på rommet etter at vaktskiftet var over. Faren fortalte at pasienten hadde sovet en stund.
Kl. 23.15 og kl. 24.00 fikk pasienten infusjon med henholdsvis penicillin og traneksamsyre. Siste infusjon var ferdig ca. kl. 01.15. Etter dette ble infusjonen med Salidex igjen igangsatt. Pasienten var da våken en liten stund. Han satte seg opp i sengen og fikk litt vann som han sølte slik at han fikk ny skjorte. Faren hadde gitt ham en stikkpille med paracetamol, og pasienten la seg til å sove igjen. Ifølge faren virket pasienten kvikkere og mer våken enn tidligere.
Utover natten ble pasienten tilsett hyppigere enn vanlig fordi infusjonspumpen stadig alarmerte. Årsaken var at infusjonsslangen kom i klem som følge av at pasienten beveget armen. Sykepleier 1 var derfor innom rommet mange ganger uten at det ble ringt på, ca. hver halve time frem til kl. 02.30, og etter det, hvert kvarter. Noen av gangene hun var innom, var pasienten litt våken og lå og sugde på smokken sin. Hun la ikke merke til noe spesielt med pasienten, og han var ikke blek, klam eller dårlig. Siste gang sykepleier 1 var innom var ca. kl. 03.15, og da sov pasienten.
Reblødningen
Ca. kl. 03.30 ringte pasientens far på fordi pasienten kastet opp blod. Sykepleier 1 observerte at det kom en del blod ut av munnen. Blodet virket tykt. Hun kan ikke angi blodvolumet nærmere. En annen sykepleier (heretter sykepleier 2), ble tilkalt for å passe på pasienten, mens sykepleier 1 ringte til ønh-legen som da hadde hjemmevakt.
Sykepleier 2 har opplyst at da hun kom inn på rommet lå pasienten på kne i senga. Det rant jevnt med blod ut fra munnen og nesen. Fire til fem minutter etter at hun var kommet til, begynte pasienten å hoste og brekke seg. Det kom også opp koagulert blod. Hun har ikke kunnet gi noe anslag over hvor mye blod som kom opp. Noe av blodet ble samlet i et pussbekken, mens resten rant ned på skjorta og sengetøyet.
Ifølge ønh-legen ble han ringt opp kl. 03.38. Han ga sykepleier 1 beskjed om å kontakte anestesi- og operasjonspersonell, og så overflytte pasienten til operasjonsavdelingen med en gang. Selv dro han rett til sykehuset og ankom få minutter senere. Sykepleier 1 ringte i mellomtiden vakthavende anestesioverlege som også ga beskjed om at de måtte bringe pasienten til operasjonsstua med en gang. Anestesioverlegen opplyste at han ble ringt opp ca. kl. 03.45. Han oppholdt seg da på sykehuset.
Da sykepleier 1 kom tilbake på pasientrommet, hadde sykepleier 2 lagt is på pasientens nakke for å dempe blødningen. Pasienten blødde kraftigere, og blodet virket tykt, slimete og klumpete. Sykepleier 1 ringte på nytt til ønh-legen for å orientere ham om blødningen. Sykepleierne prøvde å lyse ned i pasientens hals for å se sårflatene, men det var ikke mulig fordi det var mye blod i munnen og pasienten ikke samarbeidet.
Sykepleierne begynte så å kjøre sengen med pasienten til operasjonsavdelingen, som lå i etasjen under sengeposten. Ønh-legen møtte dem før de var kommet til heisen, men han valgte å løpe ned trappene, mens sykepleier 1 og pasientens far fulgte med pasienten.
Under transporten til operasjonsavdelingen satt pasienten i sengen, men sykepleier 1 opplyste at pasientens tilstand endret seg mens de var i heisen. Hun beskrev at han begynte å bli klam, blek og svett, men at han var våken hele tiden. Ønh-legen gikk inn på operasjonsstua uten å ta seg tid til å skifte, fordi han ville være på plass når pasienten ankom.
Fra pasientens far varslet om blødningen til pasienten var på operasjonsstua, gikk det under 20 minutter. Forberedelsene til transport og selve transporten foregikk ifølge sykepleierne på sengeposten i rolige, kontrollerte former. Pasienten var under kontinuerlig observasjon av sykepleier fra det tidspunktet blødning ble varslet.
Ankomst på operasjonsstua
Anestesilegen var på operasjonsstua da pasienten ankom. Han hadde tilkalt en anestesisykepleier, som hadde slått på anestesiapparatet og overvåkningsenheten. Hun hadde også trukket opp medikamenter og gjort andre forberedelser til narkosen før pasienten ble trillet inn. Dessuten var de to vakthavende operasjonssykepleierne tilkalt, og de var i gang med å gjøre klart til operasjon.
Pasientens tilstand ved ankomst operasjonsstua er ulikt beskrevet av de involverte. Anestesioverlegen hevder at pasienten var svært blek, klam og kaldsvett. Han blødde kraftig fra munnen, og var i følge anestesioverlegen nærmest ”utblødd”. Han sa at dette var det dårligste barnet han noen gang hadde sett. Anestesisykepleieren sier at pasienten var blek, klam og stille. Hun oppfattet ham som kritisk dårlig. Ønh-legen beskriver at det sivblødde fra pasientens munn, og at han kastet opp koagler. Han sier at pasienten satt i sengen da han kom til operasjonsstua, at han var våken og fulgte med på situasjonen, men at han var blek. Koordinerende operasjonssykepleier oppfattet ikke at pasienten var klam eller blek da hun så ham på operasjonsstua.
Det er noe uklart hvor mange ganger pasienten kastet opp etter at han kom til operasjonsstua. Anestesioverlegen mener at pasienten kastet opp to eller tre ganger, og anslår at pasienten hadde blødd ca. 300 ml totalt. Imidlertid sier han at det er vanskelig å si noe sikkert om hvor stort blodtapet var. Anestesisykepleieren mener blodtapet var ca. 350 ml totalt. Koordinerende operasjonssykepleier anslo at pasienten kastet opp ca. 150 ml på operasjonsstua, men kunne ikke si hvor mye han hadde blødd før han kom dit. En gang kastet han opp et stort koagel og neste gang, små koagler samt tynt blod og noe væske. Hun samlet alt dette i et pussbekken, men volumet ble ikke målt. Etter at pasienten hadde kastet opp for andre gang, ble han tørket rundt munnen og løftet opp på operasjonsbordet uten protester. Anestesisykepleieren gjorde flere forsøk på å legge inn en veneflon til uten å lykkes. I følge anestesisykepleieren protesterte pasienten heller ikke da han ble stukket.
Det var noen blodflekker på dyna og lakenet i senga. Både sykepleier 1 og koordinerende operasjonssykepleier mener det kun var mindre flekker på sengetøyet. Før sykepleier 1 forlot operasjonsstua fikk hun beskjed om å bestille blod, noe hun gjorde da hun kom tilbake til sengeposten. Blodbanken var da allerede varslet av sykepleier 2 om at det mest sannsynlig ville være behov for blod.
Anestesioverlegen og ønh-legen konfererte kort, og de var enige om at det var nødvendig å legge pasienten i narkose umiddelbart for å få gjennomført undersøkelse og behandling. Da denne avgjørelsen var tatt, ga ønh-legen beskjed om at han ønsket at hans bakvakt, overlege på ønh-enheten (heretter ønh-overlegen), skulle tilkalles. Ønh-overlegen opplyser at han ble ringt opp kl. 03.48.
Etter at pasienten var flyttet over på operasjonsbordet, forlot hans far operasjonsstua. Han oppholdt seg på sengeposten mens operasjonen pågikk.
Reoperasjonen
Innledning
Det fulgte ingen papirer med pasienten da han ankom operasjonsstua, og det var noe uklart hva pasienten veide. Pasientens far opplyste at han veide 18 kg, mens det senere viste seg at han veide 14 kg. Før narkosen ble innledet kl. 03.50 med 20 mg ketamin og 20 mg suksametonium, hadde pasienten pustet oksygen på maske noen minutter. Oksygenmetningen målt med pulsoksymeter var da 99 %, og hjertefrekvensen var 180/min. Salidexinfusjonen som han hadde fra sengeposten ble avsluttet før innledning av narkosen. På anestesiskjemaet er det notert at han hadde fått 400 ml, men det er uklart hvor mye intravenøs væske han hadde fått. Anestesisykepleieren har også opplyst at Salidexinfusjonen ble erstattet med en infusjon av Ringer-acetat, men det er ikke dokumentert på anestesiskjemaet.
Første intubasjon
Da pasienten hadde sovnet, skulle anestesioverlegen legge en tube ned i luftrøret hans ved hjelp av et laryngoskop. Dette må gjøres for å holde frie luftveier og tilføre pasienten ekstra oksygen og eventuelt gass under narkosen. Anestesioverlegen beskrev at det på grunn av blødningene var vanskelig å se stemmespalten (inngangen til luftrøret) da han laryngoskoperte. Han prøvde å suge opp blodet, og han tror at han brukte et orange sugekateter (størrelse Charriere 16, det vil si ytre diameter 5,3 mm). Da han mente han skimtet stemmespalten, forsøkte han å legge ned tuben. Han oppdaget imidlertid umiddelbart at tuben hadde havnet i spiserøret istedenfor i luftrøret, og fjernet den derfor igjen med en gang.
Andre intubasjon
Fordi pasienten etter innledning av narkosen ikke lenger pustet selv, var det nødvendig å tilføre oksygen. Derfor la anestesioverlegen inn en svelgtube, og ventilerte pasienten med 100 % oksygen på maske, mens anestesisykepleieren forberedte en ny intubasjon. Anestesioverlegen forsøkte igjen å suge svelget fritt for blod med et orange sug. I journalnotatet skrev han at maskeventileringen var rimelig god, brystkassen hevet seg ved inspirasjon og kapnografi (måling av CO2) viste at det gikk luft inn og ut av lungene til pasienten. Anestesiskjemaet inneholder ingen opplysninger om de eksakte verdiene på dette tidspunktet.
Anestesioverlegen har videre beskrevet at oksygenmetningen kort etter sank til 90 %, og at pasienten begynte å bli bradykard. Kl. 04.00 var pulsen 80/min, og perifer oksygenmetning var 85 %. Maskeventileringen fortsatte inntil det var klart for ny intubasjon. Ut fra opplysningene vi har mottatt, gikk det ett til to minutter mellom første og andre intubasjon. Anestesioverlegen og ønh-legen var på forhånd blitt enige om at ønh-legen skulle foreta trakeotomi (lage hull i luftrøret gjennom huden på halsen) dersom den andre intubasjonen mislyktes. Operasjonssykepleieren klargjorde utstyr for en eventuell trakeotomi. Ifølge anestesisykepleieren falt pasientens pulsfrekvens raskt mellom første og andre intubasjon.
Hjerte-lunge-redning
Det ble gitt 0,2 mg atropin for å øke hjertefrekvensen, og igjen ble CO2-verdier vist ved kapnografi. Pulsen fortsatte imidlertid å falle. Da frekvensen var 60/min, startet anestesisykepleieren med hjertekompresjon. Ved første kompresjon sprutet blodet ut av munnen på pasienten. Kl. 04.05 var hjertefrekvensen sunket til 45/min. Perifer oksygenmetning falt til 50 %, og både hjertefrekvens og oksygenmetning fortsatte å falle. Kort etter fikk pasienten sirkulasjonsstans. Stansalarmen ble utløst.
Anestesioverlegen fortalte at pasienten var dårlig da han intuberte for andre gang. Det ble benyttet en tube med størrelse 4,5 (indre diameter i mm) uten cuff. Det ble kontrollert at tuben lå i luftrøret ved at anestesisykepleieren lyttet på lungene med stetoskop, og både anestesioverlegen og anestesisykepleieren så at brystkassen hevet seg likt på begge sider. Kapnografen viste et kort øyeblikk CO2-verdi på 1,9 %. Tuben ble ikke fiksert med tape, men ble håndholdt av anestesioverlegen. Få sekunder etter intubasjonen, ble pasienten enda mer bradykard og fikk som nevnt sirkulasjonsstans.
Kirurgisk behandling
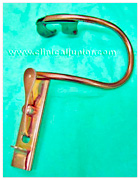
Etter at tuben var kommet på plass, inspiserte ønh-legen svelget og halsen. Det er ikke klart hvor mye klokken var da, men hjerte-lunge-redningen pågikk. I operasjonsnotatet fremgår det at ønh-legen valgte å legge inn gag (munnsperre, figur 2 og 3) uten spor, for å ha god tilgang til det antatte blødningsområdet, samtidig som han ville redusere risikoen for å komme borti tuben.
 |
 |
| Figur 2 Gag | Figur 3 Illustrasjon av gag på plass (tuben i luftrøret mangler) Bildet har ingen relasjon til aktuelle pasient |
Blod og koagler som hadde samlet seg i svelget, ble sugd opp, uten at dette ble målt. Ønh-legen tok av munnstykket på suget, i tillegg til at han brukte arteriepinsett og fingrene for å få ut alt blodet. Han fant et fokus med sivblødning fra samme sted som koagelet hadde vært. Blødningen ble stoppet ved å komprimere sårflaten med tupfere innsatt med tetrakain og adrenalin. Deretter gikk han over sårflaten med diatermi for å stoppe eventuell restblødning.
Tredje intubasjon
Ønh-overlegen har opplyst at han var på operasjonsstua senest kl. 04.12, og da pågikk hjerte-lunge-redningen. Sårflaten ble komprimert, og han fikk beskjed om at blødningen var stanset. Det var derfor ikke behov for at han gjorde noe umiddelbart. Mens ønh-overlegen observerte situasjonen, mente han å høre en uvanlig ventilasjonslyd. Selv antar han at det gikk to til tre minutter fra han kom inn på operasjonsstua til han ble oppmerksom på den uvanlige lyden. Han forteller at han ba om utstyr for å sjekke plasseringen av tuben, og konstaterte at tuben ikke lå i luftrøret. Ønh-overlegen informerte anestesioverlegen om dette. I følge ønh-overlegen ble tuben på dette tidspunktet holdt av anestesioverlegen, og den var ikke tapet fast. Anestesioverlegen tok opp tuben, og utførte deretter den tredje intubasjonen.
Anestesioverlegen på sin side har fortalt at han fikk mistanke om at tuben hadde forskjøvet seg, fordi han kjente at ventilasjonsforholdene forandret seg mens han håndventilerte pasienten. Han ba derfor ønh-overlegen sjekke om tuben lå riktig. Ønh-overlegen inspiserte med laryngoskop, og konstaterte da at tuben lå i spiserøret. Den ble umiddelbart fjernet, og anestesioverlegen intuberte for tredje gang.
Det ble kontrollert at det var rett tubeleie ved auskultasjon over lungene, og både anestesioverlegen og ønh-overlegen inspiserte i svelget.
Videre kirurgisk behandling
Etter at tuben igjen var på plass ble den tapet fast, og ønh-overlegen kontrollerte arbeidet som ønh-legen hadde utført. Ønh-overlegen observerte blødningsstedet. Det var fortsatt en liten sivblødning som ble stoppet med bipolar diatermi. Videre la ønh-overlegen ned en magesonde under innsyn med laryngoskop. Litt blod og minimalt med luft ble sugd opp gjennom sonden. Han sjekket deretter at tuben fortsatt lå korrekt.
Etablering av infusjonsvei
Da helsepersonellet skulle gi medikamenter i forbindelse med hjerte-lunge-redningen, oppdaget de at veneflonen som lå på pasientens hånd hadde dislosert (kommet ut av stilling) og gikk subkutant (ut i underhuden istedenfor inn i blodåren). Det ble gjort flere forsøk på å legge inn ny veneflon, uten at det lyktes. Atropin og adrenalin ble gitt i tuben.
Kirurgisk assistentlege ble tilkalt ca. kl. 04.10 for eventuelt å hjelpe til med å skaffe ny infusjonsvei ved blottlegging av en vene. Han var på plass etter et par minutter. Etter hans oppfatning var pasienten ”utblødd”. Medisinsk turnuslege var allerede ankommet operasjonsstua, og han sto klar med utstyr for å etablere intraossøs tilgang (kanyle i beinet) på leggen. Kirurgisk assistentlege overtok dette, og han satte kanylen inn i pasientens venstre leggbein. Med en gang kanylen var på plass, startet anestesisykepleieren infusjon av væske, medikamenter og blod. Kirurgisk assistentlege sier i sitt journalnotat at anestesioverlegen hadde kontroll på luftveiene, og at adekvate tiltak ble igangsatt og fortløpende evaluert.
Medisinsk assistentlege ble tilkalt kl. 04.28, etter beskjed fra anestesioverlegen og ankom operasjonsstua kl. 04.33. Pasienten hadde da langsom hjerterytme uten puls, og det ble utført hjerte-lunge-redning. Oksygenmetningen var stigende, og etter ca. fem minutter var det god puls i lyskene.
Alle de tilstedeværende beskriver at stemningen på operasjonsstua under reoperasjonen og gjenopplivningen var rolig, konsentrert og effektiv, bortsett fra kirurgisk assistentlege som ble tilkalt underveis. Han skrev senere i sitt journalnotat at han oppfattet situasjonen som kaotisk da han ankom operasjonsstua.
Dokumentasjon på anestesiskjemaet
Det er dokumentert at pasienten var pulsløs kl. 04.10. På anestesiskjemaet er det notert at perifer oksygenmetning var 53 % en gang mellom kl. 04.10 og kl. 04.20. De neste 20 minuttene frem til kl. 04.40, foreligger det ingen opplysninger om hjertefrekvens eller oksygenmetning. Det ble observert enkelte verdier på kapnografen mens hjertekomprimeringen pågikk, men det er ikke dokumentert på anestesiskjemaet. Perifer oksygenmetning økte også fra 94 % til 99 % i samme periode. Kl. 04.40 ble det registrert puls 38/min.
Ca kl. 04.40 var hjertefrekvensen 38/min, og den økte raskt til 80/min. Kl. 04.45 var pulsen 130/min. Det er noe uklart hvor lenge gjenopplivningen varte, men i følge anestesiskjemaet pågikk den i 45 minutter. Anestesioverlegen opplyste at pulsen kom og forsvant noen ganger før den ble regelmessig. Etter at spontan sirkulasjon var gjenopprettet, ble det startet nedkjøling med isposer i lysken og under armene.
Det ble gitt adrenalin 0,4 mg x 1 i tuben, og 0,2 mg x 6 intravenøst og intraossøst i løpet av hjerte-lunge-redningen. Dessuten ble det gitt atropin 0,2 mg intravenøst ved innledningen av narkosen, samt 0,4 mg x 2 intraossøst og 0,4 mg x 2 i tuben under hjerte-lunge-redningen.
Anestesisykepleieren har opplyst at det ble gitt i underkant av 400 ml blod under reoperasjonen. Problemene med å skaffe venetilgang førte til at noe av det blodet som var blitt levert, ble sølt bort. Kl. 05.00 var blodprosenten14,2 g/dl, og kl. 05.55 var den 15,9 g/dl.
Overflytting til St. Olavs Hospital
Etter at pasienten hadde fått tilbake egen sirkulasjon, ga anestesioverlegen beskjed om at luftambulansen skulle tilkalles. Planen var å overføre pasienten til barneavdelingen ved Ålesund sjukehus, men etter rådslagning mellom de tilstedeværende legene, ble det avgjort at pasienten skulle fraktes til St. Olavs Hospital. Pasienten ble så klargjort for transport med luftambulansen.
Før avreise kl 06.30 hadde ønh-overlegen en samtale med pasientens far. Sykepleier 1 og ønh-legen var også til stede. Ønh-overlegen informerte pasientens far om at pasienten hadde hatt sirkulasjonsstans, og at situasjonen var alvorlig. Pasientens far fulgte med luftambulansen til Trondheim.
Ved St. Olavs Hospital ble det påvist alvorlig hypoksisk-iskemisk hjerneskade. Pasientens tilstand forverret seg de påfølgende dagene, og i samråd med pårørende ble aktiv behandling avsluttet. Pasienten døde 27. januar 2009 kl. 16.30.
3.5 Spesielt om opplysninger fra anestesiapparatet og overvåkningsenheten
Da pasienten ankom operasjonsstua, ble han koplet til EKG og pulsoksymeter. Overvåkningsapparatet var innstilt slik at det skulle registrere blodtrykk hvert femte minutt, men blodtrykksmansjett ble ikke lagt på fordi anestesioverlegen og anestesisykepleieren oppfattet situasjonen som så kritisk at de valgte å prioritere rask innledning av narkose for å få kontroll på blødningen. Andre parametre, som puls, hjerterytme og perifer oksygenmetning ble registrert kontinuerlig.
Data fra overvåkningsapparatet ble ført på anestesiskjemaet for hånd av anestesisykepleieren. Da situasjonen ble kritisk kort etter innledning av narkosen, ble manuell registrering av data på anestesiskjemaet nedprioritert. I den akutte situasjonen som oppsto, ble all oppmerksomhet og aktivitet rettet mot den livreddende behandlingen av pasienten. Det håndskrevne anestesiskjemaet inneholder derfor få opplysninger fra denne perioden.
Etter at pasienten var stabilisert, og koplet til luftambulansens overvåkningsutstyr, ville anestesisykepleieren ferdigstille anestesiskjemaet slik at det kunne følge med pasienten til St. Olavs Hospital. Hun gikk derfor inn på overvåkningsenhetens trendtabell, fant registreringene av hjertefrekvens og perifer oksygenmetning fra den perioden anestesiskjemaet var mangelfullt utfylt, og etterregistrerte dem.
Data fra ca. kl. 04.10 til 04.45 manglet. Dette skyldtes sannsynligvis at pasienten hadde sirkulasjonsstans, og at puls, EKG og perifer oksygenmetning derfor ikke var målbart i denne perioden. Dermed framkom det heller ingen verdier i trendtabellen. Tallverdien for de sporadiske CO2-utslagene som var blitt visuelt observert på skjermen mens hjerte-lunge-redningen pågikk, ble ikke lagret i trendtabellen.
Etter at pasienten var sendt til St. Olavs Hospital med luftambulansen, gikk anestesisykepleieren og anestesioverlegen tilbake til operasjonsstua for å studere trendtabellen nøyere. Overvåkningsenheten var da på, men alle data var borte. Anestesisykepleieren har fortalt at hun ikke kan utelukke at hun har kommet til å trykke på knappen for ”avslutt pasient” etter at hun hadde registrert opplysningene inn i anestesiskjemaet. Hvis det trykkes på denne knappen, slettes data for den aktuelle pasienten.
Kort tid etter samlet de fleste av de som hadde vært til stede på operasjonsstua seg på vaktrommet. Ønh-overlegen påpekte at det var viktig at data fra anestesiapparatet og overvåkningsenheten ble sikret, og at ingen måtte røre dette utstyret før aktuelle data var hentet ut. Anestesisykepleieren snakket senere på morgenen, ca. kl. 08.00, med sin enhetsleder, og ba henne kontakte medisinsk teknisk avdeling for å sikre dataene. Dette viste seg imidlertid å være umulig.
3.6 Dokumentasjon i pasientjournalen
Foretaket benytter Doculive som dokumentasjonssystem for de løpende journalnotatene i pasientbehandlingen. Alle legene som var involvert i pasientbehandlingen, unntatt medisinsk turnuslege, har nedtegnet notater i Doculive. Disse notatene er skrevet av helsesekretær etter at involvert helsepersonell har diktert muntlig en beskrivelse av helsehjelpen de ga. Notatene kan endres i ettertid enten på grunn av stavefeil, upresise formuleringer eller for å endre meningsinnhold. Dokumentasjonssystemet har imidlertid en funksjonalitet som gjør at alle endringer er sporbare, både hva som endret, og når og av hvem. Sykepleier 1 har dokumentert i pleiepersonalets dokumentasjonssystem som også er en del av Doculive.
Som følge av opplysningene om at noen av de involverte har vært utsatt for press for å endre journalnotater i ettertid, har vi innhentet samtlige versjoner av de involverte notater og gjennomgått disse. Det er kun i journalnotatet til ønh-overlegen at det i ettertid er foretatt mindre innholdsmessige korrigeringer. Dette er nærmere beskrevet og vurdert i pkt 7.2.2.
3.7 Foretakets oppfølging etter den alvorlige hendelsen
3.7.1 Oppfølging av involvert helsepersonell
Både anestesioverlegen, anestesisykepleieren, operasjonssykepleierne, ønh-overlegen og ønh-legen var til stede under samlingen på vaktrommet like etter at pasienten hadde forlatt sykehuset, se punkt 3.5. Deltakerne fortalte at det ikke ble sagt så mye, men at de snakket noe om det som hadde skjedd. De opplyser at dette var den eneste gangen de som var til stede på operasjonsstua gjennom den natten, har vært samlet etterpå.
Både ønh-legene og anestesioverlegen rapporterte om hendelsen på morgenmøtene sine samme morgen. Den 28. januar 2009 var medisinskfaglig ansvarlig ved ønh-enheten tilbake etter et fravær. I et møte med ønh-legene samme dag presiserte han at opplysningene i pasientjournalen skulle være nøkterne, og at de ansatte måtte ta vare på hverandre. I tillegg fremholdt han at de ansatte ikke skulle diskutere årsaksforhold mens politietterforskningen pågikk. I tillegg presiserte han at det var foretaksledelsens ansvar å gi uttalelser til media.
Ledelsen iverksatte aldri noen formell debriefing av de som deltok i behandlingen av pasienten natt til 23. januar 2009 utover møtet på anestesibiblioteket, se punkt 3.7.2. Legene på de respektive enhetene snakket sammen seg imellom, og støttet hverandre som kolleger. Sykepleierne har ikke vært tilbudt noen form for etterfølgende samtaler, men de fikk beskjed om å ta kontakt med sine ledere dersom det var behov for det.
3.7.2 Møtet på anestesibiblioteket
Innkalling til møtet
Daværende viseadministrerende direktør var den gang også fungerende avdelingssjef på ønh-enheten (heretter viseadministerende direktør). Han innkalte samtlige leger på ønh-enheten og anestesienheten til et felles møte i anestesibiblioteket 2. februar 2009. Medisinskfaglig ansvarlig overlege ved ønh-enheten mente at dette møtet ikke burde holdes. Han har opplyst at han ikke ønsket å delta på denne type møte, med bakgrunn i erfaringer fra et tilsvarende møte som var blitt holdt i 2006.
Møtet i 2006
Møtet i 2006 gjaldt behandlingen av en annen pasient. Legene ved anestesienheten mente at det var gitt mangelfull preoperativ informasjon på operasjonsmeldingen fra den samme ønh-legen som var involvert i den aktuelle hendelsen. Dette skulle ha ført til postoperative komplikasjoner for pasienten. Ønh-legen ble innkalt til et møte der alle anestesilegene var til stede, uten at formål eller dagsorden for møtet var blitt presentert for ham. Han var den gangen nytilsatt, møtte alene fra ønh-enheten og opplevde møtet som svært ubehagelig. Selv om møtet tok utgangspunkt i en konkret pasientbehandling og skulle være del av en læringsprosess, opplevde han det som et personlig angrep. Blant annet reagerte han på at han ikke fikk anledning til å komme til orde for å forklare seg underveis i møtet.
Da det ikke var klart hva som var formålet med møtet 2. februar 2009, var medisinskfaglig ansvarlig overlege ved ønh-enheten skeptisk til at legene fra ønh-enheten skulle delta. Han mente dessuten at et slikt møte uansett ikke burde avholdes før politiavhørene var gjennomført.
Gjennomføring av møtet på anestesibiblioteket 2. februar 2009
Viseadministrerende direktør ga beskjed om at alle ønh-legene skulle delta, hvilket de gjorde. Han deltok også selv på møtet, men valgte å ha en tilbaketrukket rolle. Nåværende klinikksjef for Klinikk kirurgi Molde påtok seg å lede møtet. På det aktuelle tidspunktet hadde han delvis permisjon fra sin stilling som overlege ved anestesienheten. Da møtet fant sted, var han i ferd med å avslutte en arbeidsperiode ved avdelingen. Han var også den anestesioverlegen som hadde lengst erfaring, og den av anestesioverlegene som hadde vært lengst tilsatt ved sykehuset. Han oppfattet det som naturlig at han tok ansvar for gjennomføringen av møtet. Dessuten har han vist til at det ved anestesienheten hadde vært en lang tradisjon for å ta opp komplikasjoner som oppsto i forbindelse med pasientbehandling.
Ifølge ønh-legen og medisinskfaglig ansvarlig overlege ved ønh-enheten var møtet mindre vellykket. Etter deres oppfatning ble den konkrete pasientbehandlingen ikke diskutert på en åpen og konstruktiv måte. Møtet utviklet seg til en diskusjon om hva som var årsak til sirkulasjonsstansen. Anestesilegene mente årsaken var et betydelig blodtap. Ønh-legen og medisinskfaglig ansvarlig overlege ved ønh-enheten opplevde at det ikke var mulig å komme med motforestillinger til dette synspunktet. Ønh-legen har opplyst at han flere ganger fikk spørsmål om tuben lå på rett sted, noe han verken kunne bekrefte eller avkrefte. Ønh-overlegen som ble tilkalt under hendelsen, sa at det var en anspent stemning på møtet, og at det ble diskutert faglige fortolkninger av det som hadde skjedd. Oppfatningen til anestesilegene er derimot at det ikke var noe spesielt å bemerke til møtet, verken hvordan møtet ble ledet eller hva som ble diskutert. Det ble ikke skrevet referat fra møtet.
3.7.3 Annen kontakt og diskusjon om pasientbehandlingen
Medisinskfaglig ansvarlig ved ønh-enheten var som nevnt ikke til stede ved sykehuset da hendelsen inntraff. De øvrige ønh-legene fulgte hans oppfordring om ikke å snakke med noen om hendelsen før de hadde vært inne til politiavhør. Noen dager etter hendelsen ble ønh-legen oppsøkt på sitt kontor av anestesioverlegen, som ba ham tenke over hva han hadde skrevet i pasientjournalen. Ønh-legen oppfattet at han fikk en klar oppfordring om å endre sitt notat. Som følge av det ulike styrkeforholdet mellom ham selv som underordnet lege og en overlege, opplevde han henvendelsen som ubehagelig. Imidlertid fastholdt han at han ikke ville gjøre endringer i journalnotatet sitt. Anestesioverlegen har fortalt at han var blitt oppfordret av kollegaer til å snakke med ønh-legen, men han mener at han ikke presset ønh-legen til å foreta endringer i journalen. Heller ingen andre av de involverte er blitt bedt om gjøre endringer i sin dokumentasjon.
Omtrent en uke etter hendelsen opererte ønh-legen en pasient der nåværende klinikksjef ved Klinikk kirurgi Molde, den samme personen som ledet møtet på anestesibiblioteket 2. februar, hadde ansvar for narkosen. Før han forlot operasjonsstua sa klinikksjefen som skulle ha permisjon en stund fremover: ”Husk at alle har gjort en god jobb”. Ønh-legen tolket dette som en henvisning til hendelsen den 23. januar og det etterfølgende møtet 2. februar, og han oppfattet utsagnet som svært ubehagelig.
3.8 Foretakets avvikshåndtering
Ønh-overlegen informerte viseadministrerende direktør om morgenen 23. januar 2009 om det som hadde skjedd under pasientbehandlingen. I henhold til dagjeldende § 3-3 i spesialisthelsetjenesteloven sendte ønh-overlegen en melding datert 29. januar 2009 om at det var inntrådt hjertestans under operasjonen 23. januar 2009, og at pasienten senere døde på St. Olavs Hospital, se punkt 1.1.2. Viseadministerende direktør har i sin påtegning 9. februar 2009 skrevet at foretaket ville avvente videre oppfølging av hendelsen til politiets og Helsetilsynets behandling var avsluttet. Tilsvarende påtegning er gjort av ledelsen/kvalitetsutvalget 11. februar 2009. Kvalitetsutvalget eller andre formelle organer har imidlertid ikke fulgt opp avviksmeldingen senere.
Assistentlegene ved ønh-enheten formulerte like etter hendelsen et forslag på ti punkter til mulige endringer av prosedyrer for adenotonsillektomi av barn. Blant punktene var det spørsmål om barn alltid bør reopereres etter at det er inntruffet reblødning, om overlege alltid skal tilkalles ved reblødninger hos barn og om det burde innføres jevnlige øvelser for å sikre god kjennskap til prosedyrer. Forslagene ble ikke diskutert eller fulgt opp av noe organ ved sykehuset, men medisinskfaglig ansvarlig ved ønh-enheten vurderte forslagene da han foretok en gjennomgang av prosedyrene ved ønh-enheten. Han var også i kontakt med andre ønh-avdelinger i Norge for å kartlegge og innhente relevante prosedyrer for håndtering av blødninger etter tonsillektomi.
Medisinskfaglig ansvarlig ved ønh-enheten foreslo etter hendelsen endringer av prosedyren for håndtering av blødning etter tonsillektomi. Forslaget grep imidlertid også inn anestesilegene arbeids- og ansvarsområde, og de var uenige i deler av forslaget. Den faglige uenigheten ble ikke håndtert av noen, og det førte til at ny prosedyre ikke ble utarbeidet og godkjent før etter at medisinskfaglig ansvarlig lege ved ønh-enheten hadde avsluttet sitt arbeidsforhold ved foretaket.
3.9 Rettsmedisinsk obduksjon
Politiet begjærte rettsmedisinsk obduksjon. I obduksjonsrapport datert 29. januar 2009 fremgår det at hjernen var kraftig oppsvulmet med flate hjernevindinger og sammenpressede hjernefurer. Sårflatene etter halsmandlene var grove og knudrete, men ikke spesielt røde.
Det ble ikke funnet noen tegn til lungebetennelse. Ved mikroskopisk undersøkelse ble det imidlertid funnet en del akutte betennelsesceller i lungene som ved akutt bronkitt. I lungeblærene var det områder med blødning, og i karene var det akutt blodoverfylde.
Konklusjonen var at ”Døden antas å skyldes en alvorlig surstoffmangelskade i hjernen grunnet blødning i halsen og hjertestans fire dager etter fjerning av halsmandlene.”
3.10 Politiet/påtalemyndigheten og sakkyndiges vurderinger
Nordmøre og Romsdal politidistrikt oppnevnte spesialist i barnesykdommer dr. med. Jens Grøgaard som sakkyndig, se punkt 1.2. Sakkyndig avga sin rapport 27. mai 2009 etter å ha konferert med spesialist i anestesiologi og øre-nese-halssykdommer. Etter at pårørende hadde stilt spørsmål til sakkyndiges vurderinger, ble det utarbeidet et tilleggsmandat. I rapport 26. mars 2010 besvarte sakkyndig tilleggsspørsmålene.
Sakkyndiges hovedkonklusjon er at pasienten døde av hjerneskade som følge av ”grav oksygenmangel i forbindelse med blødningskomplikasjon den 23.01.09 fire dager etter mandeloperasjon”.
Han mener at det ikke er sannsynlig at pasienten hadde et så stort blodtap at det førte til sirkulasjonsstans. Han bygger denne vurderingen på de Hb-verdiene som var målt før første operasjon samt ved reinnleggelsen, sammenholdt med den mengde blod som ble gitt under operasjonen, og Hb-verdiene som ble målt i etterkant av denne. Etter sakkyndiges vurdering forelå det ingen svikt i helsehjelpen som ble gitt.
Den rettsmedisinske kommisjon har vurdert både sakkyndigrapporten og tilleggsrapporten. I deres brev 8. juni 2010 har kommisjonen stilt spørsmål ved sakkyndiges vurdering av årsaken til sirkulasjonsstansen. Ett av kommisjonens medlemmer som er spesialist i anestesiologi, mener at blødningssjokk var årsaken til sirkulasjonsstansen. Barn kan opprettholde tilnærmet normalt blodtrykk til tross for pågående blødning, inntil blødningen overstiger ca. 40 % av det totale blodvolumet. Hvis blodtapet blir enda større, utvikles raskt sirkulasjonskollaps og hjertestans. I dette tilfellet kan blodtapet i kombinasjon med effekten av anestesimedikamentene på hjertet, ha ført til pumpesvikt. Han mener feilintuberingen var medvirkende til, men ikke direkte avgjørende for sirkulasjonssvikten.
3.11 Foretakets oppfølging av pasientens pårørende
Umiddelbart før pasienten ble overflyttet til St. Olavs Hospital, fikk hans far informasjon om situasjonen som inntraff under operasjonen, se punkt 3.4.4. Senere ringte ønh-overlegen til pasientens mor både 23., 24. og 26. januar 2009 uten at han lyktes i å få kontakt med henne.
Etter at det ble kjent at pasienten var død, ble det bestemt at viseadministrerende direktør skulle ta kontakt med familien. Han ringte mor for å gi tilbud om hjelp og samtale, men hun ønsket ikke kontakt med sykehuset på dette tidspunktet.
I et brev datert 29. januar 2009 underskrevet av viseadministrerende direktør og medisinsk faglig ansvarlig ved ønh-enheten uttrykte de på vegne av alt helsepersonell som hadde vært involvert, sin medfølelse med foreldrene. De uttrykte forståelse for at foreldrene ikke ønsket kontakt med sykehuset på det tidspunktet. Pasientens foreldre fikk informasjon om hvordan hendelsen var blitt fulgt opp ved sykehuset og om hva sykehuset planla å gjøre videre, herunder at de ville klarlegge årsakene til dødsfallet. Dessuten ble det gitt informasjon om at foreldrene hadde mulighet til å kontakte Norsk Pasientskadeerstatning, Pasientombudet, fylkeslegen og Statens helsetilsyn.
Det har senere ikke vært noen direkte kontakt mellom foretaket og pasientens foreldre.
I juli 2011 var det oppslag i lokalpressen der pasientens besteforeldre ga uttrykk for at de hadde mange spørsmål til hva som hadde skjedd i januar 2009. På denne bakgrunn sendte viseadministrerende direktør dagen etter et brev til besteforeldrene med tilbud om et møte. Sykehusets ledelse arrangerte deretter to møter som ble avholdt på et hotell i byen. Besteforeldrene hadde først ett møte 13. oktober 2011 med ønh-overlegen, ønh-legen og sykepleier 1. Vi har fått beskrevet fra dem at møtet forløp på en grei måte. Deretter ble det holdt et møte, uklart hvilken dato, der blant annet anestesioverlegen og anestesisykepleieren deltok. Det er beskrevet fra sykehuset at dette møtet var problematisk, og at det ikke burde ha funnet sted i den formen det fikk. Ingen fra ledelsen var til stede på noen av møtene, og det ble ikke skrevet referat fra sykehuset sin side.
Vi har ikke mottatt noen retningslinje som beskriver hvilken informasjon som skal gis til pårørende eller hvilken oppfølging som skal tilbys pårørende etter alvorlige hendelser, verken umiddelbart etter hendelsen, senere eller ved klager eller mediaoppslag.
3.12 Medias håndtering av saken
Med jevne mellomrom har det vært oppslag i forskjellige aviser om denne saken, både i lokalpressen og i Oslo-pressen. Ansatte ved sykehuset har vært anmodet om å gi uttalelser til saken, men har avstått fra det. Imidlertid gjorde noen av de ansatte et unntak overfor Aftenposten som hadde en artikkel om saken i juni 2014. Saken er også omtalt i TV2. Helsepersonellet som var involvert i behandlingen av pasienten natt til 23. januar 2009 har fortalt at de gjentatte oppslagene i media over år, med spekulasjoner om dødsårsaker, faktafeil, påstander om ”dekkoperasjon” og ”trusler” har vært en påkjenning.
4 Beskrivelse av virksomheten – spesielle forhold
4.1 Organisering av helseforetaket
4.1.1 Organisering i 2009
Molde sjukehus var i januar 2009 en del av Helse Nordmøre og Romsdal HF. Sykehusets ønh-enhet som pasienten var innlagt ved, inngikk i en avdeling som omfattet enhet for øye, enhet for tann og kjeve, samt en egen ønh-enhet i Kristiansund. På tidspunktet for hendelsen var viseadministrerende direktør også administrativ leder av ønh-enheten. Han hadde ikke helsefaglig bakgrunn, og en overlege var derfor utpekt som medisinskfaglig ansvarlig for ønh-enheten. Den medisinskfaglig ansvarlige overlegen ved ønh-enheten hadde ansvar for enhetens medisinskfaglige prosedyrer, men hadde ikke personalansvar. Det var den gang tilsatt tre overleger og to leger under spesialistutdanning (den gang med tittel assistentleger) ved ønh-enheten.
Anestesienheten var organisert i en annen linje enn ønh-enheten. Administrativ leder var sykepleier, og en overlege var utpekt som medisinskfaglig ansvarlig.
4.1.2 Senere endringer i organisering og ansettelsesforhold
Etter hendelsen i januar 2009 er det skjedd flere endringer i organiseringen av foretaket. I perioder har ledere hatt ansvar for flere nivåer eller flere enheter/avdelinger på samme nivå. I tillegg har det skjedd flere utskiftinger blant lederne.
I 2010 ble Helse Nordmøre og Romsdal HF slått sammen med Helse Sunnmøre HF til Helse Møre og Romsdal HF, som omfatter sykehusene i Kristiansund, Volda, Ålesund og Molde. Foretaket er inndelt i flere klinikker, deriblant Klinikk for kirurgi, Molde. Klinikken omfatter sju avdelinger. Øre-nese-hals-virksomheten og anestesivirksomheten er organisert i hver sin sideordnede avdeling. Hver avdeling blir ledet av en avdelingssjef.
De ansatte som i 2009 var henholdsvis medisinsk faglig ansvarlig ved ønh-enheten, avdelingssjef ved anestesienheten og assistentleger ved ønh-enheten, har alle avsluttet sine arbeidsforhold ved foretaket. Viseadministrerende direktør er død, og de to tidligere administrerende direktørene har sluttet ved foretaket. Tidligere fagdirektør er nå fylkeslege i Møre og Romsdal.
4.2 Organisering av legetjenesten ved ønh-enheten
Samtlige leger i enheten hadde arbeidsoppgaver på operasjonsavdelingen, sengeposten og på poliklinikken. Arbeidsdagen varte fra kl. 07.30 til kl. 16.00. De dagene legene hadde vakt, var de på jobb på sykehuset frem til kl. 17.00. Etter den tid hadde de hjemmevakt, og kunne tilkalles med raskt oppmøte på sykehuset.
Assistentlege hadde vakt hvert tredje døgn, mens de tre overlegene hadde primærvakt hvert niende døgn. Dersom en av de to assistentlegene hadde primærvakt, hadde en overlege bakvakt.
De to assistentlegene hadde i januar 2009 arbeidet ved avdelingen i tre år som ledd i spesialistutdanningen. På dette tidspunktet hadde de utført mellom 250 og 300 adenotonsillektomier (fjerning av tonsiller og falske mandler). Ledelsen hadde besluttet at begge hadde tilstrekkelig kompetanse og erfaring i faget, slik at det var forsvarlig at de utførte inngrepene uten rutinemessig å ha spesialist tilstede i operasjonsfeltet. For å kunne søke om å bli spesialist i øre-nese-halssykdommer, kreves det at legen har utført 50 adenotonsillektomier.
4.3 Bemanning ved sengeposten på natt
Sengeposten hadde 15 senger, hvorav fem var til ønh-pasienter. De øvrige sengeplassene fordelte seg likt mellom kirurgiske og gynekologiske pasienter. To sykepleiere var på vakt mellom kl. 21.30 og kl. 07.30. Første halvtime og siste kvarteret av vakten ble benyttet til å avgi rapport til personalet som kom på vakt. De to sykepleierne på nattevakt hadde likt ansvar, men delte normalt sengeplassene seg imellom. Dersom spesielle behov oppsto hos pasientene, var sykepleierne klar over hvem de skulle kontakte. Sykepleierne ved avdelingen har beskrevet at arbeidsmengden ikke var for stor, selv om det enkelte ganger kunne være travelt.
4.4 Rutiner og praksis ved adenotonsillektomi hos barn
I henhold til sykehusets prosedyrer fra 2009 skal barnet, når det er funnet indikasjon for adenotonsillektomi, innkalles dagen før operasjonen. Legen som skal gjennomføre operasjonen, har ansvar for å undersøke pasienten og for å ta opp journal. Pasientens tidligere sykehistorie og pasientens nåværende medisinske status, skal klarlegges. Legen har også ansvar for å rekvirere blodprøver. Pleiepersonalet har ansvar for blant annet å veie pasienten, og se til at pasienten faster fra midnatt natt til operasjonsdagen. Sykepleierne har også ansvar for å gi premedikasjonen bestemt av lege.
Pleiepersonalet kjører pasienten inn på operasjonsstua på operasjonsdagen. Ved denne typen operasjoner må barna ha full narkose og intuberes. Operatørens ønsker avgjør hvordan tuben blir plassert. Anestesilegen har ansvaret for å gjennomføre intubasjonen etter at narkosen er innledet. Når tuben er på plass, overtar ønh-legen og en gag (kjeveholder) blir plassert i munnen. Denne holder tunga ned, holder tuben i stabilt leie og skal hindre ønh-legen i å berøre tuben. De adenoide vegetasjonene blir så skrellet ut fra nesesvelget, og suges bort eller fjernes med arteriepinsett. Hvis blødningen ikke stopper av seg selv, skal det komprimeres med tupfere.
Den kirurgiske fjerningen av tonsillene gjennomføres med diatermisaks. Normalt er det lite blødning. For å sikre seg mot svakheter i sårflatene skrapes disse over. I tilfelle av blødning brukes diatermi for ytterligere avstengning av blodkarene. Hvis det er svært vanskelig å stanse blødningen, kan det være aktuelt å sy ganebuene sammen.
Normalt blir pasienten utskrevet etter ett døgn på sykehuset. Ved utskrivningen får pasienten med et informasjonsskriv om kost og aktivitet. Såfremt det ikke foreligger særlige forhold, blir ingen andre leger enn operatøren involvert i behandlingsforløpet.
I tilfelle av reblødning skal de samme operasjonstekniske prosedyrene som ved den første operasjonen, gjennomføres. Sårflatene komprimeres med tupfere innsatt med tetrakain med adrenalin for å få blodet til å koagulere raskere. Diatermi kan benyttes. I sjeldne tilfeller kan det være nødvendig å sy sammen ganebuene. Små barn med pågående blødning må alltid opereres i narkose.
4.5 Samarbeid mellom helsepersonell på operasjonsstua
Ved innledning av narkose hos barn skal det normalt være en anestesilege og en anestesisykepleier til stede. Anestesipersonalet har ansvar for gjennomføring av narkosen, herunder å sikre pasientens sirkulasjon og respirasjon under operasjonen. Ønh-legen er ansvarlig kirurg, og har det overordnede ansvaret for operasjonen. Kirurgen blir assistert av to operasjonssykepleiere. Den ene er kledd sterilt og assisterer kirurgen, mens den andre har en koordinerende funksjon.
4.6 Rutiner for dokumentasjon
4.6.1 Dokumentasjon i pasientjournalen
Under operasjonen har anestesisykepleieren ansvar for å registrere relevante opplysninger, herunder hvilke legemidler som blir gitt, på et eget anestesiskjema. I tillegg dokumenteres opplysninger om hjerteaktivitet (EKG), sirkulasjon (puls og blodtrykk) og respirasjon (oksygenmetning) som avleses på overvåkningsenheten.
Etter at operasjonen er utført skal ønh-legen skrive et operasjonsnotat i den elektroniske pasientjournalen. Anestesilegen skriver ikke eget notat i pasientjournalen, med mindre det foreligger spesielle forhold pre-, per- eller postoperativt. Øvrige helsepersonell som er til stede på operasjonsstua dokumenterer på særskilte skjemaer som inngår i pasientjournalen.
4.6.2 Anestesiapparatet og overvåkningsenheten
Teknisk utstyr
Molde sjukehus brukte i 2009 et modulbasert anestesiapparat med integrert overvåkningsenhet av typen Datex ADU 98 på alle operasjonsstuene (se figur 4). Det apparatet som var i bruk på ønh-operasjonsstue i 2009 er kassert, men er erstattet med et tilsvarende apparat. Det er fortsatt flere apparater av denne type i bruk ved operasjonsavdelingen.
 |
 |
| Figur 4 | Figur 5 |
Apparatet har to skjermer (figur 5). Den ene skjermen viser innstillinger og målinger knyttet til innstilling av anestesiapparatet og ventilatoren (pustemaskinen, figur 6). Den andre skjermen, overvåkningsenheten, viser hjerterytme, puls, blodtrykk, perifer oksygenmetning, O2- og CO2-konsentrasjon (%) i inspirasjons- og ekspirasjonsluften (figur 7). Blodtrykket måles vanligvis intermitterende ved hjelp av en oppblåsbar cuff på overarmen. De andre parametrene, hjerterytme, puls, perifer oksygenmetning, O2- og CO2-konsentrasjon i inspirasjon- og ekspirasjonsluften måles kontinuerlig, og kan avleses som tallverdier eller kurver.
 |
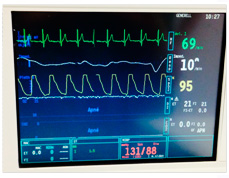 |
| Figur 6 | Figur 7 Registreringene har ingen relasjon til aktuelle pasient. |
Rutiner og praksis
Før dagens første pasient kommer inn på operasjonsstua, slår anestesisykepleieren på apparatet og utfører funksjonskontroll. Deretter settes apparatet i ”stand by”, det vil si i hvilemodus der ingen tallverdier vises, og alle kurver er flate. Senere på dagen utføres en noe enklere funksjonskontroll før hver nye narkose blir innledet. Ved stor grad av hast, kan funksjonskontrollen utelates. Anestesisykepleieren dokumenterer på anestesiskjemaet at funksjonskontrollen er utført.
Når apparatet er på, og pasienten blir tilkoplet EKG-elektroder og sensor for måling av perifer oksygenmetning, begynner kurvene å løpe, og tallverdier vises på skjermen. På samme måte kommer blodtrykksverdien opp på skjermen når blodtrykket er målt. Blodtrykket kan måles både manuelt og automatisk. Under narkose innstilles apparatet vanligvis på automatiske målinger hvert 5. minutt, eventuelt hyppigere. Intervallene kan reguleres underveis, og manuelle målinger kan utføres når som helst det er nødvendig.
Etter at en narkose er avsluttet, og pasienten koples fra monitoren, må apparatet settes i hvilemodus igjen, for å unngå gjentatte alarmer. Dette gjøres ved å trykke på knappen ”avslutt pasient”, og da slettes samtidig data for den aktuelle pasienten. Å trykke på knappen er det vanligvis anestesisykepleieren som gjør.
4.6.3 Rutiner for dokumentasjon og lagring av data
Data fra overvåkningsenheten dokumenteres manuelt på anestesiskjemaet av anestesisykepleier. Når pasienten er stabil, dokumenteres vanligvis verdier hvert 10.-15. minutt, hyppigere om nødvendig. Hvis pasienten er svært ustabil, kan det i perioder bli så mye å gjøre for anestesipersonellet at den manuelle dokumentasjonen midlertidig må nedprioriteres. Da kan anestesisykepleieren eller anestesilegen hente opp trendkurver og trendtabeller for det aktuelle tidsrommet fra overvåkningsenheten i ettertid (figur 8). Imidlertid lagres data bare for en gitt, forhåndsinnstilt periode, slik at data bare kan hentes ut innenfor denne lagringsperioden.
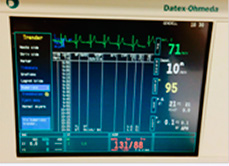
Figur 8
Ved Molde sjukehus har de valgt en standard lagringsperiode på to timer. Lagringsperioden løper kontinuerlig slik at det som kommer ”først inn, går først ut (slettes)”. Det betyr at når lagringsperioden er innstilt på to timer, vil det på ethvert tidspunkt bare kunne hentes fram data fra de siste to timene. Data fra mer enn to timer tilbake i tid, slettes fortløpende. Opplysningene kan ikke hentes ut av maskinen senere verken på skjermen eller ved utskrift. Heller ikke personell fra medisinsk teknisk avdeling eller fabrikanten/leverandøren har mulighet til dette.
Lagringsperioden kan økes til maksimum 24 timer ved noen tastetrykk utført av anestesi- eller teknisk personell. Endringen vil gjelde fra det tidspunkt innstillingen forandres, og har ikke tilbakevirkende effekt.
Hvor hyppig maskinen lagrer data i lagringsperioden, er avhengig av lagringsperiodens varighet. Hvis lagringsperioden er to timer, vil trendtabellen for de parametrene som registreres kontinuerlig som puls og perifer oksygenmetning vise data for hvert minutt. Data som registreres intermitterende, som for eksempel noninvasivt blodtrykk, vises med det intervall de registreres (over et minutt). Hvis lagringsperioden er 24 timer, vil trendtabellen vise data for hvert 12. minutt.
Det finnes tilleggsutstyr til denne typen anestesiapparater og overvåkingsenheter som gjør det mulig å lagre alle data, og dermed hente dem fram igjen når som helst. En forutsetning er imidlertid at maskinen er koplet til en egen server, hvilket innebærer en kostnad på ca. kr. 100.000 per overvåkningsenhet. Enkelte sykehus i Norge har slikt utstyr, men Molde sjukehus er ikke blant dem.
Anestesiapparatene gjennomgår service hvert halvår. Siste service på det aktuelle apparatet før hendelsen, ble utført 22. januar 2009. Gassmålingene (O2, CO2, anestesigasser) kalibreres alltid ved service. I tillegg kalibreres alle gasser dersom apparatet viser mer enn 3 % feil for oksygen ved funksjonskontrollen. Det vil si at apparatet viser verdier under 97 % O2 når den reelle oksygenkonsentrasjonen er 100 %. Kalibrering av gasser mellom service utført av teknisk personale, utføres av anestesisykepleiere med spesiell opplæring.
4.7 Rutiner for oppfølging etter alvorlige hendelser
I følge HMS (helse-, miljø- og sikkerhet)- prosedyre 1764 ”Personalomsorg ved belastende arbeidssituasjoner” har ansvarshavende i den aktuelle situasjonen det umiddelbare ansvaret for å ta hånd om den ansatte, og skal også vurdere om det er behov for å kontakte nærmeste overordnede. Den nærmeste overordnede har ansvar for å vurdere hvilke videre tiltak som skal gjennomføres overfor den enkelte, blant annet i form av oppfølging fra helsetjenesten.
I tillegg skal det vurderes om det er behov for å ha et felles møte når flere er involvert i en traumatisk hendelse. Det blir anbefalt at møtet ledes av en person som ikke har vært involvert i hendelsen. Målsettingen for fellesmøtet skal være å forebygge psykiske problemer, øke faglig mestringsevne og bedre samhold og solidaritet. Ifølge prosedyren bør et slikt møte finne sted ett til to døgn etter hendelsen.
5 Rettslig grunnlag for vurderingen
I dette kapittelet gjøres kort rede for de lovbestemmelser Statens helsetilsyn har benyttet i vurderingene. Nærmere om innholdet i den enkelte bestemmelsene er redegjort for under de enkelte delkapitlene.
5.1 Forsvarlighet og internkontroll
Det gjelder et overordnet krav til all helsetjeneste om at den skal være faglig forsvarlig. Kravet blir stilt både til organiseringen av virksomheten og til helsepersonells yrkesutøvelse, se spesialisthelsetjenesteloven § 2-2 og helsepersonelloven §§ 4 og 16.
Spesialisthelsetjenesteloven § 2-2 lyder:
”Helsetjenester som tilbys eller ytes i henhold til denne loven skal være forsvarlige. Spesialisthelsetjenesten skal tilrettelegge sine tjenester slik at personell som utfører tjenestene, blir i stand til å overholde sine lovpålagte plikter, og slik at den enkelte pasient eller bruker gis et helhetlig og koordinert tjenestetilbud.”
Spesialisthelsetjenesteloven § 2-2 ble endret i 2012 ved at siste setning ble lagt til. Dette innbar imidlertid ikke noen endring i forhold til hvordan bestemmelsen også tidligere er blitt fortolket.
Helsepersonelloven § 4 første og andre ledd lyder:
Helsepersonell skal utføre sitt arbeid i samsvar med de krav til faglig forsvarlighet og omsorgsfull hjelp som kan forventes ut fra helsepersonellets kvalifikasjoner, arbeidets karakter og situasjonen for øvrig.
Helsepersonell skal innrette seg etter sine faglige kvalifikasjoner, og skal innhente bistand eller henvise pasienter videre der dette er nødvendig og mulig. Dersom pasientens behov tilsier det, skal yrkesutøvelsen skje ved samarbeid og samhandling med annet kvalifisert personell. Helsepersonell har plikt til å delta i arbeid med individuell plan når en pasient eller bruker har rett til slik plan etter pasient- og brukerrettighetsloven § 2-5.
Siste setning i andre ledd kom til ved lovendring i 2011, men det er uten betydning for vurderingen av denne saken.
Helsepersonelloven § 16 første ledd lyder:
”Virksomhet som yter helsehjelp, skal organiseres slik at helsepersonell blir i stand til å overholde sine lovpålagte plikter.”
Forskrift om internkontroll i helse- og omsorgstjenesten § 4 lyder:
Internkontrollen skal tilpasses virksomhetens størrelse, egenart, aktiviteter og risikoforhold og ha det omfang som er nødvendig for å etterleve krav fastsatt i eller i medhold av sosial- og helselovgivningen.
Internkontroll innebærer at den/de ansvarlige for virksomheten skal:
a) beskrive virksomhetens hovedoppgaver og mål, herunder mål for forbedringsarbeidet samt hvordan virksomheten er organisert.Det skal klart fremgå hvordan ansvar, oppgaver og myndighet er fordelt,
b) sikre tilgang til aktuelle lover og forskrifter som gjelder for virksomheten,
c) sørge for at arbeidstakerne har tilstrekkelig kunnskap og ferdigheter innenfor det aktuelle fagfeltet samt om virksomhetens internkontroll,
d) sørge for at arbeidstakerne medvirker slik at samlet kunnskap og erfaring utnyttes,
e) gjøre bruk av erfaringer fra pasienter/tjenestemottakere og pårørende til forbedring av virksomheten,
f) skaffe oversikt over områder i virksomheten hvor det er fare for svikt eller mangel på oppfyllelse av myndighetskrav,
g) utvikle, iverksette, kontrollere, evaluere og forbedre nødvendige prosedyrer, instrukser, rutiner eller andre tiltak for å avdekke, rette opp og forebygge overtredelse av sosial- og helselovgivningen,
h) foreta systematisk overvåking og gjennomgang av internkontrollen for å sikre at den fungerer som forutsatt og bidrar til kontinuerlig forbedring i virksomheten.
5.2 Informasjon til pårørende
I sammenheng med foretakets internkontroll- og styringssystem, har vi valgt å vurdere plikten til å sørge for at pårørende i denne saken, fikk sin rett til informasjon ivaretatt etter spesialisthelsetjenesteloven § 3-11 andre ledd som lyder: ”Helseinstitusjoner som omfattes av denne loven, har plikt til å sørge for at det gis slik informasjon som pasienten har rett til å motta etter pasient- og brukerrettighetsloven § 3-2. Tilsvarende gjelder for informasjon til pasientens nærmeste pårørende etter pasient- og brukerrettighetsloven § 3-3 tredje ledd.”
5.3 Dokumentasjonsplikten
Sakens forhold er videre vurdert mot de krav som stilles til dokumentasjon av helsehjelp. Av spesialisthelsetjenesteloven § 3-2 følger et organisatorisk ansvar for å sørge for forsvarlige journal- og informasjonssystemer. Bestemmelsens første ledd første setning lyder: ”Helseinstitusjon som omfattes av denne loven, skal sørge for at journal- og informasjonssystemene ved institusjonen er forsvarlige.”
Innholdet i bestemmelsen er utdypet i forskrift. Den organisatoriske plikten til å ha et forsvarlig dokumentasjonssystem må ses i sammenheng med helsepersonells individuelle dokumentasjonsplikt, som følger av helsepersonelloven §§ 39 og 40. Bestemmelsene i pasientjournalloven vil ikke bli vurdert i denne saken, ettersom loven trådte i kraft 1. januar 2015. Dermed har ikke denne loven betydning for de plikter helseforetaket var bundet av på tidspunktet for den aktuelle hendelsen. En videre fremstilling av plikten til dokumentasjon vil bli gitt i punkt 7.1.
5.4 Systematisk kvalitetsforbedring og pasientsikkerhetsarbeid
I denne saken vil vi også vurdere hvordan virksomheten har fulgt opp hendelsen i ettertid. Etter spesialisthelsetjenesteloven §§ 3-4 og 3-4 a skal foretaket gjennomføre systematisk kvalitetsforbedring og pasientsikkerhetsarbeid, og som en del av dette arbeidet skal virksomheten ha et kvalitets- og pasientsikkerhetsutvalg. Disse bestemmelsene trådte i kraft 1. januar 2012, men i januar 2009 gjaldt tilsvarende krav til kvalitetsarbeidet forankret i internkontrollforskriften § 4. En del av kvalitetsarbeidet er å skaffe oversikt over områder der det er fare for svikt i tjenestene, samt å ha oversikt over risikonivået. Mulige forbedringsområder skal identifiseres, relevante tiltak iverksettes og effekten av tiltakene skal evalueres. Virksomheten skal følgelig bli systematisk evaluert og eventuelle korrigerende tiltak skal iverksettes. Dessuten skal virksomheten sikre at uventede og alvorlige hendelser blir meldt som avvik, jf. internkontrollforskriften § 4 bokstav f og g.
Formålet med avviksmeldingene er å klarlegge årsaker og konsekvenser, og vurdere om dette er en type hendelse som kan gjenta seg. I så fall skal det vurderes hvilke tiltak som må gjennomføres for å hindre nye avvik. Arbeidet med å ivareta pasientsikkerhet og kvalitetsforbedring er en prosess som krever kontinuerlig oppmerksomhet fra ledelsen, for at det skal være visshet for at forsvarlighetskravet er innfridd til enhver tid. En videre fremstilling av plikten til kvalitetsforbedring og vil bli gitt i punkt 8.1.
6 Helsetilsynets vurdering av helsehjelpen som ble gitt
6.1 Sakens hovedspørsmål
Sakens hovedspørsmål er om pasienten fikk forsvarlig helsehjelp under oppholdet på sykehuset i Molde i januar 2009. For å besvare hovedspørsmålet må helsehjelpen på et hvert trinn i behandlingskjeden, vurderes. Av denne grunn har Statens helsetilsyn særlig vurdert:
- om det ble foretatt en forsvarlig vurdering av indikasjonen for operasjon, og om gjennomføringen av operasjonen 19. januar 2009 var forsvarlig
- om det ble gitt forsvarlig informasjon til foreldrene ved innleggelsen 16. januar 2009 og ved utskrivning fra sykehuset 20. januar 2009
- om vurdering og overvåking av pasienten etter reinnleggelsen 22. januar 2009 og frem til 23. januar kl. 03.30 var forsvarlig
- om tiltakene som ble iverksatt på sengeposten natt til 23. januar 2009 mellom kl. 03.30 og kl. 03.50 etter at ny blødning hadde oppstått, var forsvarlige
- om det ble iverksatt og gjennomført forsvarlige anestesiologiske tiltak før, under og etter innledning av narkosen som ble gitt natt til 23. januar 2009, og om det ble iverksatt og gjennomført forsvarlige øre-nese-halsfaglige tiltak natt til 23. januar 2009
I de ovennevnte punktene inngår de forhold som pasientens mor har anmodet om blir vurdert som gjelder pasientbehandlingen, se punkt 2.1.
Avgrensning av helsepersonellets ansvar opp mot virksomhetens ansvar
I vår vurdering av helsehjelpen som ble gitt, blir det referert til helsepersonell identifisert ved deres profesjon. Verken i den innledende fase av vår saksbehandling eller senere, er det funnet forhold som tilsier at helsepersonell ikke har overholdt krav til å yte faglig forsvarlig og omsorgsfull helsehjelp. Vi har derfor vurdert at det ikke er grunnlag for administrativ reaksjon etter helsepersonelloven kapittel 11 overfor noen av det involverte helsepersonellet.
6.2 Om forsvarlighetskravet
Nedenfor gjøres nærmere rede for innholdet i de lov- og forskriftsbestemmelser som har kommet til anvendelse i vår vurdering. I framstillingen benyttes Helsedirektoratets rundskriv til de aktuelle lovene som referanse, disse er basert på de relevante rettskildene på området. I rundskriv IS-5/2013 er innholdet i forsvarlighetskravet forklart på denne måten:
”Begrepet forsvarlighet er en rettslig standard. Med rettslig standard menes at regelens innhold kan variere over tid. Innholdet i begrepet bestemmes av normer utenfor loven. Forsvarlighetskravet er forankret i anerkjent fagkunnskap, som for eksempel kan komme til uttrykk i faglitteraturen, faglige retningslinjer og allmenngyldige samfunnsetiske normer. Innholdet i forsvarlighetskravet endrer seg dermed også i takt med utviklingen av fagkunnskap og endringer i verdioppfatninger.
Forsvarlighetskravet har en dobbel funksjon. Det er en rettesnor for tjenesten og viser til normer som beskriver hvordan tjenestene bør være. Disse normene utgjør kjernen i forsvarlighetskravet og kan betegnes som god praksis. Samtidig danner normene utgangspunkt for å fastlegge hvor grensen mot det uforsvarlige går. Det vil si de konkrete vurderingene av hvor store avvik fra god praksis som kan aksepteres før avviket medfører at tjenesten blir uforsvarlig.”
Ved vurderingen av helsehjelpen nedenfor, er det under de enkelte problemstillingene gjort rede for hva Statens helsetilsyn har lagt til grunn som god praksis.
Som en del av plikten til å sikre forsvarlige helsetjenester er helsetjenesten pålagt å ha internkontroll. Denne plikten følger av helsetilsynsloven § 3 og forskrift om internkontroll i helse- og omsorgstjenesten § 4. Internkontroll skal bidra til å sikre at den praktiske gjennomføringen av helsehjelpen blir styrt, utført, kontrollert og forbedret i samsvar med lovens krav.
Det individuelle forsvarlighetskravet følger av helsepersonelloven § 4 første og andre ledd. Sentrale elementer i det individuelle kravet er plikten til å være faglig oppdatert og å være bevisst grensene for egen faglig kompetanse. Samtidig vil en vurdering av om helsepersonell har opptrådt forsvarlig måtte vurderes ut fra den konkrete situasjonen og hvilke handlingsalternativer som forelå.
Den tiden helsepersonellet har til rådighet er også relevant for forsvarlighetsbedømmelsen, for eksempel vil helsepersonell ofte måtte handle raskt for å hindre at skade eller akutt sykdomstilstand medfører alvorlig fare for pasientens liv eller helse. I en slik situasjon skal det mer til for at feil fra helsepersonellets side vil anses som uforsvarlig. (Rundskriv til helsepersonelloven IS-8/2012)
Når foretaket organiserer sin virksomhet, må det sikres at alt tilsatt helsepersonell kan utøve sin virksomhet i samsvar med forsvarlighetskravet, se ordlyden i spesialisthelsetjenesteloven § 2-2 samt helsepersonelloven § 16.
Kravet om tilrettelegging for helsepersonellet må ses i sammenheng med helsepersonelloven § 16 og medfører i praksis at virksomheten blant annet skal sørge for tilstrekkelige personalressurser med nødvendige kvalifikasjoner, tilstrekkelig og adekvat utstyr, tydelig fordeling av ansvar, oppgaver og myndighet, nødvendige instrukser, rutiner og prosedyrer for de ulike oppgavene mv.(Rundskriv IS-5/2013)
Virksomheten må også sørge for at helsepersonellet er trent i samhandling, noe som ikke minst er viktig i en akutt situasjon.
Både virksomhetene og det enkelte helsepersonell har ansvar for at helsehjelpen som ytes er forsvarlig. Virksomheten har imidlertid større mulighet og dermed etter lovgivningen et større ansvar for å identifisere og iverksette nødvendige risikoreduserende tiltak, slik at sannsynligheten for og de potensielle konsekvensene av uønskede hendelser reduseres.
Forsvarlighetskravet i spesialisthelsetjenesteloven har,…, et mer helhetlig utgangspunkt enn forsvarlighetsbestemmelsen i helsepersonelloven. Situasjonsbetingede eller subjektive forhold kan medføre at involvert helsepersonell ikke anses å ha overtrådt forsvarlighetsbestemmelsene. I slike tilfeller vil likevel den forsvarlighetsnorm som i § 2-2 er knyttet til selve institusjonen og helsetjenesten kunne anses overtrådt.(Rundskriv IS-5/2013).
6.3 Om samtykke
Gjennomføring av helsehjelp forutsetter at pasienten har samtykket til tiltaket. For at et samtykke skal være gyldig, må den som skal samtykke, ha fått nødvendig informasjon om sin helsetilstand og om innholdet i helsehjelpen, se punkt 6.5. Når det gjelder barn under 16 år, er det foreldrene som i henhold til pasient- og brukerrettighetsloven § 4-4 må samtykke. I en øyeblikkelig hjelp situasjon kan helsehjelp gjennomføres uten samtykke.
6.4 Andre forhold
For å sikre at helsetjenester utøves forsvarlig, er det en forutsetning at det finnes forsvarlige journal- og informasjonssystemer og at det utøves internkontroll, herunder avvikshåndtering. De rettslige krav som stilles i denne sammenheng, fremgår av henholdsvis punkt 7.1 og punkt 8.1.
6.5 Helsehjelpen ved den første innleggelsen
Vurderingstemaene er om det var indikasjon for inngrepet, og om den pre-, per- og postoperative helsehjelpen ved inngrepet 19. januar 2009 var forsvarlig. Videre er det spørsmål om den informasjon som ble gitt foreldrene ved innleggelsen 16. januar 2009 og ved utskrivning fra sykehuset 20. januar 2009, var i tråd med kravene til informasjon.
6.5.1 God praksis
Indikasjon for inngrepet
Norsk Forening for otorhinolaryngologi, hode- og halskirurgi i Den norske legeforening har utarbeidet (udaterte) behandlingsforslag og veiledende retningslinjer for øre-nese-halsleger i Norge. Disse ligger på nettsidene til foreningen, og finnes også i en papirversjon fra 1998. I følge disse retningslinjene er det indikasjon for tonsillektomi etter minst sju halsbetennelser i løpet av det siste året, eller minst fem halsbetennelser per år i løpet av de siste to årene, eventuelt minst tre halsbetennelser per år i løpet av de siste tre årene. Nedre aldersgrense for tonsillektomi er tre år, men alvorlige halsbetennelser eller komorbiditet må vurderes individuelt hos barn under tre år. For dagkirurgisk tonsillektomi hos ellers friske barn, er det anbefalt en nedre grense av kroppsvekt på ti kilo. Ved vurdering av om behandlingen kan utføres som dagkirurgi, må det tas høyde for lokale forhold som blant annet reisevei mellom hjem og sykehus.
Norsk helseinformatikk opplyser at øre-nese-halsleger er enige om at tilbakevendende kraftige betennelser i tonsillene inntil tre-fire ganger i året over minst to år, er god grunn for å anbefale operasjon. Det samme gjelder dersom en person har hatt en til to halsbyller. Stadige, til dels vedvarende, mindre hissige halsbetennelser over ett til to år er en annen indikasjon. Dersom tonsillene er så store at de stenger for og skaper pustevansker og svelgeplager for barnet, er det også indikasjon for operasjon. Søvnapné som innebærer gjentatte episoder der pasienten under søvn stopper å puste, er en annen operasjonsindikasjon. Derimot er leger mer tilbakeholdne med å operere barn som har periodiske halsplager som ledd i mindre epidemier der mange har halsinfeksjoner. Leger vil også unngå å operere barn under tre-fire års alderen. Pasienter med blødningstilstander skal ikke opereres.
På bakgrunn av fagmiljøets retningslinjer legger Statens helsetilsyn til grunn at det synes å være enighet om at det skal gjøres en konkret vurdering i hvert enkelt tilfelle. I denne vurderingen skal det legges vekt på tilbakevendende infeksjoner over tid, halsbyller, tonsillenes størrelse, spiseproblemer og søvnproblemer som snorking og eventuell søvnapne. Tonsillenes størrelse skal klassifiseres etter Friedmans klassifikasjonssystem. Aldersgrensen på tre år er veiledende, og vurderes individuelt avhengig av symptomer og funn hos barnet. Dersom barnet har milde plager, viser erfaring at en avventende holdning gir like gode resultater som kirurgi.
Informasjon og samtykke
Før det gjennomføres et operativt inngrep hos barn, skal foreldrene ha fått tilstrekkelig og relevant informasjon om inngrepets art og mulige komplikasjoner. Foreldrene kan ikke gi et gyldig samtykke før dette kravet er oppfylt. Informasjonen bør være både skriftlig og muntlig, og foreldrene har mulighet til å stille eventuelle spørsmål før inngrepet utføres. Før utreise er det avgjørende at foreldre har fått nødvendig informasjon om mulige komplikasjoner og forholdsregler, slik at de kan ivareta barnet på beste måte og søke hjelp i tide.
Det er særlig viktig at det gis informasjon om risiko for etterblødning, som kan inntre noen dager etter operasjonen, oftest 5.- 8. dag. Lege eller sykehus må omgående kontaktes hvis en etterblødning inntreffer. Tilstanden kan være potensielt livstruende selv om blødningen er beskjeden. Andre komplikasjoner som kan inntre etter operasjonen, og som pasienten må informeres om, er forbigående øresmerter, kortvarig temperaturforhøyelse, taleforstyrrelser og svelgbesvær.
Gjennomføring av inngrepet
Tonsillektomi hos barn gjennomføres i narkose. Ønh-legen utfører nødvendig disseksjon, tonsillen trekkes mot midtlinjen med en tang, så frilegges tonsillekapselen ved insisjon av ganebuene så nær tonsillene som mulig, deretter dissekeres tonsillen fri. Tilsvarende gjøres på den andre siden. Ofte gjøres det adenoidektomi samtidig.
6.5.2 Vurdering
Indikasjon for inngrepet
Pasienten ble henvist til sykehuset for vurdering av sin fastlege, og pasienten ble vurdert av erfaren overlege. Legen fant ”soleklar operasjonsindikasjon” for adenotonsillektomi og innleggelse av dren i trommehinnene. Det er dokumentert at pasienten hadde nesten månedlige infeksjoner i halsen, han snorket, hadde usedvanlig grøtet tale, svære ekstramurale tonsiller, problemer med matinntak og uttalt katarrhalsk otitt og trommehinnen i venstre øre beveget seg ikke. Preoperativt ble han undersøkt på ny av legen som utførte operasjonen. Han fant tonsillehypertrofi grad 3-4 etter Friedmans klassifisering, og at pasienten var dels munnpustende. Barnet var knapt tre år, og han veide 14 kg på operasjonstidspunktet.
Både Norsk Pasientskaderstatning sin rådgivende legespesialist i øre-nese-halssykdommer, og den rettsoppnevnte sakkyndige legen Jens Grøgaard, fant at det var indikasjon for inngrepet. Han har i denne saken konsultert en spesialist i øre-nese-halssykdommer, overlege dr. med. Olav Skatvedt. Det foreligger ingen opplysninger som tilsier at det var mangelfull indikasjon for inngrepet. Pårørende har heller ikke reist spørsmål ved om det var grunnlag for å gjennomføre operasjonen.
Gjennomføring av inngrepet
På bakgrunn av opplysninger i operasjonsbeskrivelsen, finner Statens helsetilsyn at inngrepet ble utført i tråd med vanlige operasjonstekniske prinsipper. Journalføringen fra det første inngrepet er både operativt og anestesiologisk nøyaktig, detaljert og relevant. Operatøren hadde nødvendig kompetanse til å utføre inngrepet uten at overlege var tilstede i operasjonsfeltet. Postoperativ overvåkning fulgte vanlige prinsipper, og pasienten ble observert til neste dag før han ble utskrevet.
Informasjon og samtykke
Før operasjonen ble gjennomført var foreldrene blitt informert skriftlig og muntlig om forberedelser til operasjonen, gjennomføringen og mulige risikofaktorer. Pasienten og foreldrene hadde også en samtale med legen som opererte pasienten før utskrivning. I denne samtalen ble det gitt muntlig informasjon om forhold foreldrene skulle være spesielt oppmerksomme på etter at pasienten kom hjem. Mors handlemåte etter at hun observerte blødning om morgenen 22. januar 2009, viser at hun var kjent med hvilke tiltak hun måtte igangsette.
6.5.3 Konklusjon
Statens helsetilsyn finner på denne bakgrunn at helsehjelpen som ble ytt før og under første innleggelse, var i tråd med god praksis og var forsvarlig.
6.6 Helsehjelpen fra reinnleggelsen fram til overflyttingen til operasjonsavdelingen da ny blødning oppsto
Vurderingstemaene er om undersøkelse og overvåking av pasienten etter reinnleggelsen 22. januar 2009 var forsvarlig, og om tiltakene som ble iverksatt på sengeposten da ny blødning oppsto natt til 23. januar 2009, var forsvarlige.
6.6.1 God praksis
Reblødning etter tonsillektomi
I følge veiledende retningslinjer fra Norsk Forening for otorhinolaryngologi, hode- og halskirurgi og Norsk helseinformatikk er postoperativ blødning etter tonsillektomi en kjent komplikasjon, og forekommer i 0,1-3 % av tilfellene hos barn, hyppigere hos barn under 3 år. Primærblødning skjer i tilknytning til operasjonen, og skyldes oftest mangelfull peroperativ hemostase. Sekundærblødning skjer minst 24 timer etter operasjonen, oftest fem til sju dager etter operasjonen. Blødningen skyldes at sårskorpen løsner, slik at det blør fra underliggende kar.
Håndtering av reblødning
Barn som får reblødning etter tonsillektomi, skal alltid innlegges til observasjon fordi gjentatte blødninger er vanlig, og fordi større blødninger kan følge etter en liten varselblødning. Enhver postoperativ blødning etter tonsillektomi skal derfor tas alvorlig. Pasienten må undersøkes av ønh-lege, og overvåkes nøye. Blødningen kan stoppe spontant, alternativt kan tonsillesengen komprimeres med en tupfer innsatt med vasokonstringerende middel. En slik prosedyre krever som oftest at barnet får narkose. Blødningshemmende medikamenter som octostim og traneksamsyre, må også vurderes.
En pasient som ligger til observasjon på grunn av en reblødning, skal følges nøye opp av en sykepleier. Ved tegn til blødning kan ikke sykepleierne selv behandle pasienten, og skal varsle lege. Sykepleierens oppgave er å gi pleie, observere utviklingen i pasientens tilstand, og legge til rette for at medisinske tiltak kan iverksettes så raskt og effektivt som mulig.
6.6.2 Vurdering
Innledende undersøkelser
Da sykehuset fikk beskjed om at pasienten blødde, ble han umiddelbart bedt om å komme til sykehuset. Han ble innlagt, slik det følger av sykehuset rutiner. Ønh-legen iverksatte nødvendige tiltak før pasienten ankom for å kunne håndtere en akutt blødning. Alt relevant samarbeidende helsepersonell ble varslet, og en operasjonsstue ble holdt i beredskap.
Da pasienten ankom sykehuset, var blødningen stoppet. Ønh-legen som tok imot pasienten var klar over risikoen for ny reblødning, og han besluttet i samråd med en overlege å observere pasienten og avvente videre tiltak. Dette er i tråd med god praksis i Norge. Det er ikke praksis for operativ intervensjon for å fjerne koagler når blødningen er stanset.
Statens helsetilsyn er kjent med at det i fagmiljøet og i utenlandsk medisinsk litteratur pågår en diskusjon om koagler hos små barn bør fjernes kirurgisk, nettopp for å minske risikoen for at en senere blødning skal inntre. Dette er imidlertid ikke innført som rutine i Norge, og det er vanlig praksis at pasienten observeres med mindre det er tegn til pågående blødning.
Observasjon
Pasienten ble først innlagt på overvåkningsposten for å sikre nøye observasjon med tanke på eventuell ny blødning. Der ble han overvåket de første tre timene etter reinnleggelsen. Det ble ført pulsregistrering kun to ganger på overvåkningskurven, men han ble observert hele tiden. Registrert pulsfrekvens var normal for hans alder. Det var ikke tegn til blødning eller andre kliniske tegn som tilsa endring av tilstanden. Pasienten ble holdt fastende i tilfelle det ble behov for å legge ham i narkose. Intravenøs væskebehandling ble igangsatt, og blødningshemmende medikamenter ble gitt. Ettersom blodprøvene som var tatt viste tegn til infeksjon, ble antibiotikabehandling startet. Alle disse tiltakene er i tråd med god praksis.
Observasjonene viste at tilstanden i denne perioden var fredelig, og pasienten ble derfor overflyttet sengepost. På sengeposten ble han lagt på rommet nærmest vaktrommet. Sykepleieren som hadde ansvar for ham, opplyser at han ble tilsett langt oftere enn hva som er dokumentert i pasientkurven. Det var ingen tegn til blødning. Etter at han kom til sengeposten fikk han litt å drikke, samt is og yoghurt å spise, i tillegg til at intravenøs væsketilførsel fortsatte. Pasienten fikk sannsynligvis mindre Salidexinfusjon enn det som var ordinert ved innleggelsen, fordi veneflonen stadig kom i klem slik at infusjonen midlertidig stoppet når han beveget hånden. Det fremgår videre at han også fikk noe å drikke ved siden av. Det er ingen holdepunkter for at pasienten var alvorlig dehydrert. Tilsynene som sykepleieren foretok i denne perioden, ga ikke grunn til bekymring. Observasjonen som ble gjennomført var i tråd med god praksis.
Ønh-enheten hadde ingen retningslinjer for hvilke observasjoner sykepleierne skulle gjøre, hvilke undersøkelser de skulle foreta eller hva som skulle dokumenteres når barn ble reinnlagt på grunn av reblødning etter tonsillektomi. For å kunne vurdere helsehjelpen i ettertid, ville det vært nyttig om observasjonene var blitt dokumentert. Det er imidlertid ikke av avgjørende betydning verken for det videre hendelsesforløpet eller videre behandling.
Tilsyn av lege
Pasienten ble undersøkt av ønh-lege ved innleggelsen, men han ble ikke undersøkt flere ganger, kun ”tilsett” på kvelden ved at ønh-legen observerte ham fra døråpningen. Statens helsetilsyn legger til grunn at det ikke er vanlig å gjøre oppfølgende undersøkelser av lege dersom det ikke er ytre tegn til blødning.
Statens helsetilsyn vil bemerke at det ville vært en fordel om ønh-legen hadde undersøkt pasienten før han forlot sykehuset den kvelden. Det kan være vanskelig å bedømme blødning hos små barn, fordi barn kan svelge relativt store blodmengder. Av den grunn kan det være vesentlig å undersøke barnet på ny etter en viss tid, fordi dette kan gi viktig informasjon. Det kan enten underbygge øvrige observasjoner, eller avdekke forhold som det ikke har vært mulig å observere på annet vis. Imidlertid vil vi understreke at etter vår vurdering er det tvilsomt at en slik undersøkelse ville påvirket det videre hendelsesforløpet for denne pasienten, ettersom det ikke finnes holdepunkter for at blødningen oppsto før midt på natten.
Ny blødning
Da pasienten begynte å blø natt til 23. januar 2009, varslet sykepleieren som hadde hovedansvaret for pasienten, straks ønh-legen. Før hun forlot pasienten for å kontakte legen, ble den andre sykepleieren på vakt tilkalt. Pasienten var under kontinuerlig overvåkning fra det øyeblikket blødningen ble varslet. Ønh-legen ga beskjed om at det måtte gjøres forberedelser til kirurgisk inngrep i narkose, slik at nødvendige tiltak for å få stoppet blødningen, kunne iverksettes umiddelbart. Sykepleieren varslet øvrig helsepersonell i tråd med beskjedene fra ønh-legen.
Opplysningene tyder på at sykepleieren ikke oppfattet blødningen som livstruende, men hun gjennomførte alle tiltakene som kunne forventes av henne så raskt som mulig. Sammen med den andre sykepleieren klargjorde hun pasienten for transporten til operasjonsstua. Tidspunktene er noe usikre, men opplysningene Statens helsetilsyn har mottatt tilsier at det gikk mindre enn 20 minutter fra pasientens far ringte på, og til pasienten var på operasjonsstua og klar for narkose. Det foreligger ingen opplysninger som tilsier at det var unødig forsinkelser eller tidsspille. Derimot synes det som det ble handlet så raskt som det var mulig for å respondere på den situasjonen som hadde oppstått. Sykepleierne tilrettela for at medisinske tiltak skulle iverksettes så raskt og effektivt som mulig.
6.6.3 Konklusjon
Statens helsetilsyn finner at helsehjelpen som ble gitt ved innleggelsen og under oppholdet på postoperativ enhet var i tråd med god praksis og var forsvarlig. Videre finner vi at de tiltak som ble iverksatt av sykepleierne på senge posten både før, og etter at ny blødning oppsto natt til 23. januar 2009, var i tråd med god praksis og var forsvarlig.
6.7 Håndtering av blødningen
Vurderingstemaet er om vurderingen av blødningstilstanden og om tiltakene som ble iverksatt, var forsvarlige. Dertil er det spørsmål om samhandlingen mellom helsepersonellet var forsvarlig.
6.7.1 God praksis
Undersøkelse og prioritering.
Ved alvorlig blødning hos barn etter tonsillektomi, skal det gjøres en umiddelbar inspeksjon i svelget med tanke på ulike hemostatiske tiltak. Første prioritet ved behandling av blødning er alltid å stoppe den, om nødvendig ved kirurgisk intervensjon. For å få gjennomført dette må barnet som oftest legges i narkose, og dette må gjøres på en operasjonsstue. Det fordrer et tett og godt samarbeid mellom ønh-lege, anestesilege og øvrige helsepersonell på operasjonsstua. Anestesilegen har ansvaret for å få barnet i narkose slik at ønh-legen kan undersøke pasienten adekvat og gjennomføre hemostatiske tiltak. Anestesisykepleieren har til oppgave å assistere anestesilegen. Operasjonssykepleierne skal assistere ønh-legen, både ved å finne frem utstyr, og ved å assistere under inngrepet i den grad det er nødvendig. Dersom situasjonen er kritisk og det vurderes som hensiktsmessig å innhente supplerende kompetanse, som for eksempel bakvakt, kirurgisk eller medisinsk kompetanse, er dette både anestesilegens og ønh-legens ansvar å si fra om.
Hypovolemi
Rask, overfladisk puls og nedsatt gjennomblødning av huden, det vil si blek og kald hud med forlenget kapillærfyllningstid, er ofte eneste tegn på hypovolemi hos barn. Blodtrykksfall kommer seint, og indikerer tap av mer enn 45 % av sirkulerende blodvolum. Helsepersonell som ikke har erfaring i å bedømme blødning hos barn, underestimerer derfor ofte alvorlighetsgraden (ref. ATLS, Advanced Trauma Life Support Course Manual, American College of Surgeons Committee on Trauma). Sløvhet og nedsatt respons på smerte, for eksempel ved innleggelse av veneflon, er vanlig ved blødning tilsvarende 30-45 % av blodvolumet. Alvorlig blodtap, det vil si over 45 % av blodvolumet, gjør at barnet dekompenserer. Det vil si at pasienten mister bevisstheten, takykardien går over til bradykardi, blodtrykket faller ytterligere og at pasienten etter hvert får sirkulasjonsstans. Forandringene kommer ofte raskt hos små barn, og må behandles med infusjon av væske og blod samtidig som blødningen må stoppes så fort som mulig.
Infusjonsvei
Tilgang til blodbanen/venetilgang er nødvendig for tilførsel av medikamenter, væske og blod. Vanligvis benyttes en perifer veneflon. Når pasienten er dårlig sirkulert, kan det være vanskelig å legge inn veneflon. I følge internasjonale retningslinjer (ATLS) skal intraossøs tilgang (tilgang via benvev) vurderes dersom to forsøk på å legge perifer veneflon mislykkes hos en pasient i sirkulatorisk sjokk. Intraossøs kanyle foretrekkes framfor kirurgisk blottlegging av vene, fordi det siste tar lengre tid. Plassering av intraossøs kanyle tar vanligvis mindre enn ett minutt, mens blottlegging sjelden tar mindre enn fem-ti minutter.
6.7.2 Vurdering
Sirkulasjonsstatus da barnet kom til operasjonsstua
Pasientens sirkulatoriske tilstand ved ankomst operasjonsstua, ble vurdert ulikt av det tilstedeværende helsepersonellet. Alle var enige om at han satt i sengen ved ankomst. Ønh-legen beskrev pasienten som blek og sutrete, og at han kastet opp blod, men at han ikke var alvorlig sirkulatorisk påvirket. Koordinerende operasjonssykepleier beskrev at han kastet opp blod/koagler, og at han var stille, men at han fulgte henne med blikket. Anestesioverlegen og anestesisykepleieren har begge fortalt at han var blek, slapp, apatisk, klam, kaldsvett og at han kastet opp blod. Ifølge anestesioverlegen var pasienten det dårligste barnet han hadde sett. Sykepleier 1 beskrev at han ble klam og kaldsvett på vei til operasjonsstua. Pulsen var 180/min og perifer oksygenmetning var 99 %. Alvorlighetsgraden ble av anestesioverlegen bedømt til ASA 4, og det vil si livstruende organisk sykdom.
Barn, spesielt de som ikke er premedisinert, protesterer som oftest når anestesipersonell eller andre ukjente håndterer dem, spesielt hvis håndteringen innebærer smerte. Denne pasienten motsatte seg ikke å bli flyttet til operasjonsbordet, og han protesterte heller ikke da anestesisykepleieren gjorde flere forsøk på å legge inn en ekstra veneflon. Dette tyder på at han var betydelig sirkulatorisk påvirket.
Ulik vurdering av sirkulasjonsstatus
Forskjellene i vurderingene av pasientens sirkulatoriske tilstand da han kom til operasjonsstua, var knyttet til hvor kritisk tilstanden hans var. At det tilstedeværende helsepersonellet gjorde ulike vurderinger av pasientens tilstand og av mengden blod som ble kastet opp, må dels ses som utslag av ulik faglig bakgrunn og erfaring, og dels av at det var en akutt situasjon. Det var imidlertid åpenbart for alle involverte at det var nødvendig å iverksette øyeblikkelige tiltak for å få stanset blødningen, og at dette innebar å legge barnet i narkose. Det forelå en øyeblikkelig-hjelp situasjon der det måtte legges til rette for at de nødvendige tiltakene skulle iverksettes så raskt som mulig. Det var ikke tid til å gjøre en omfattende vurdering av pasienten.
I en akutt situasjon er det i mindre grad enn ved gjennomføring av planlagte tiltak, ikke overraskende at helsepersonell i ettertid vurderer de faktiske forholdene ulikt. At ønh-overlegen ble tilkalt allerede før operasjonen startet, bekrefter at situasjonen ble oppfattet som alvorlig.
Vurdering av blodtap
Før første operasjon var Hb 10,7 g/dl. Ved reinnleggelsen var verdien falt til 9,7 g/dl, hvilket tyder på relativt beskjeden blødning inntil da. I den akutte situasjonen som oppsto natt til 23. januar 2009, ble blodtapet aldri målt. Blodet pasienten kastet opp etter ankomst operasjonsstua, ble samlet i et pussbekken av en operasjonssykepleier som i ettertid anslo volumet til ca. 150 ml. Det var minimalt med blod på sengetøyet. Anestesioverlegen og anestesisykepleieren mente blødningsvolumet var betydelig større, i området 300-350 ml.
Statens helsetilsyn har i ettertid forsøkt å beregne hvor stort blodtap pasienten hadde. Beregningene blir nødvendigvis usikre, men sammenholdt med det kliniske bildet, indikerer de at blodtapet godt kan ha vært et sted mellom 30 og 45 % av blodvolumet. At det kun ble observert sivblødning fra tonsillesengen da ønh-legen slapp til, må tillegges mindre betydning fordi pasienten på dette tidspunktet hadde sirkulasjonsstans, og var under pågående resuscitering. Barnet har altså sannsynligvis hatt en blødning som krevde umiddelbar væsketilførsel og transfusjon.
Innledning til anestesi
Det var av vital betydning å få stoppet blødningen. I den alvorlige situasjonen og med de ressurser som var til rådighet, mener Statens helsetilsyn at det var i tråd med god praksis å prioritere innledning til anestesi for å gi kirurgen mulighet til å få stoppet blødningen, uten å vente på å få tak i blod først. Anestesioverlegen valgte medikamenter som i minst mulig grad skulle påvirke sirkulasjonen. Det kan likevel ikke utelukkes at de sirkulatoriske effektene av anestesimedikamentene, kan ha bidratt til dekompensering hos en pasient med alvorlig sirkulasjonssvikt.
Ettersom den første intubasjonen var mislykket, og tuben måtte legges ned på nytt, tok det tid før kirurgiske tiltak for å stoppe blødningen kunne utføres. Da situasjonen oppsto, var det imidlertid helt nødvendig å sikre pasientens luftveier og oksygentilførsel før ønh-legen kunne starte med sin undersøkelse og behandling.
Sirkulasjonsstans
I tilknytning til reintubasjonen fikk pasienten sirkulasjonsstans. Hjerte-lunge-redning ble igangsatt, og stansteamet ble tilkalt i tråd med god praksis. Statens helsetilsyn vurderer at det er mest sannsynlig at sirkulasjonsstansen ble utløst av en kombinasjon av hypoksi og blødningssjokk. Vi vurderer at det ikke er mulig å skille de to årsakene fra hverandre ved denne hendelsen. Hypoksi oppsto sannsynligvis både som følge av manglende kontroll over luftveiene, og som følge av blødningssjokk. I tillegg ble tilførsel av blod forsinket på grunn av problemer med venetilgang. Se punkt 6.6.
Etablering av infusjonsvei
Da pasienten fikk sirkulasjonsstans oppdaget anestesioverlegen og anestesisykepleieren at den veneflonen pasienten hadde hatt, ikke lenger fungerte tilfredsstillende og måtte erstattes av en bedre infusjonsvei. Kirurgisk assistentlege ble tilkalt for å blottlegge en vene. Da han kom til operasjonsstua, var det allerede bestemt at det i stedet skulle legges en intraossøs kanyle for å få etablert en infusjonsvei så raskt som mulig. På bakgrunn av pasientens tilstand, var det etter vår vurdering en korrekt beslutning. Når en pasient har svært dårlig sirkulasjon, og helsepersonell ikke lykkes med å legge inn en perifer veneflon, er intraossøs kanyle den raskeste måten å få etablert en infusjonsvei. Dette er i tråd med ATLS-prinsippene for behandling av pasienter med alvorlig sirkulasjonssvikt. Statens Helsetilsyn mener at det at en lege med kirurgisk kompetanse raskt ble tilkalt for å bistå, viser at det tilstedeværende personellet tilrettela for at pasienten skulle få forsvarlig helsehjelp.
Transfusjon
Blod var blitt bestilt av sykepleieren på sengeposten, og det er ingen opplysninger som tilsier at blodet var forsinket til operasjonsstua. At sykepleieren på sengepost ble bedt om å bestille blod, var en effektiv arbeidsfordeling for å få gjennomført nødvendige tiltak så raskt som mulig. Det er i ettertid ikke mulig å fastslå sikkert hvor lang tid det gikk før den intraossøse kanylen var anlagt på plass, og transfusjonen kunne igangsettes. Det er imidlertid klart at transfusjonen ble forsinket, både fordi det oppsto intubasjonsproblemer som måtte håndteres først, og fordi veneflonen ikke lenger fungerte.
Da den intraossøse kanylen var på plass, startet de øyeblikkelig transfusjonen. Det ble gitt ca. 400 ml SAG. I tillegg ble det gitt NaCl 0,9 % via denne kanylen. Pulsgivende sirkulasjon ble etablert mellom kl. 04.33 og kl. 04.40, altså etter at både tubeposisjonen var korrigert, og pasienten hadde fått blod og intravenøs væske.
Blødningstoppende tiltak
Ønh-legen kunne først begynne med sin undersøkelse og sine blødningstoppende tiltak, etter at pasienten var intubert og i narkose. Han sto klar med operasjonsutstyret sitt, og startet med en gang anestesioverlegen hadde fått tuben på plass. Ønh-legen satte inn gag-en, og fjernet koaglene i svelget for å finne blødningsfokuset. Deretter komprimerte han sivblødningen i tonsillesengen med en tupfer innsatt med tetrakain med adrenalin for å få blodårene til å trekke seg sammen. Samtidig pågikk hjerte-lunge-redningen og andre nødvendige tiltak for å sikre pasientens vitale funksjoner.
Det er ingen forhold som tilsier at ønh-legen ikke selv var fullt ut kvalifisert for å håndtere situasjonen. Selv om legen var under spesialistutdanning, hadde han gjennomført flere operasjoner av denne typen enn hva som kreves for å oppnå spesialistgodkjenning. Dessuten hadde ledelsen vurdert at han var fullt kompetent til å håndtere en situasjon tilsvarende den som oppsto. Statens helsetilsyn mener likevel det er helt korrekt å tilkalle kollegial støtte i potensielt kritiske situasjoner. Ønh-legen opptrådte derfor etter vår vurdering i tråd med god praksis både ved at han tilkalte sin bakvakt, og gjennom de tiltakene han gjennomførte frem til bakvakten var på plass.
Ønh-overlegen ankom etter at sivblødningen var stanset. Han bidro først til å avklare at det var noe galt med ventilasjonen, og bisto deretter ved tredje gangs nedleggelse av tuben. Derfor tok det noe tid før han kontrollerte de kirurgiske tiltakene som ønh-legen hadde gjort. Prioriteringen var etter vår oppfatning korrekt.
Etter at sirkulasjonen var gjenopprettet, ble det gjort ytterligere bipolar diatermi i tonsillesengen for å stoppe siste rest av blødning. Før pasienten ble transportert til St. Olavs Hospital ble svelget tamponert. Dette var ytterligere et tiltak for å hindre ny blødning.
6.7.3 Konklusjon
Statens helsetilsyn finner at de tiltak som ble iverksatt for å stanse blødningen og sikre tilførsel av blod og væske, inkludert samhandlingen mellom involverte helsepersonell var i tråd med god praksis og forsvarlige.
6.8 Håndtering av pasientens luftveier ved narkose
Vurderingstemaet er om anestesioverlegen og anestesisykepleierens håndtering av pasientens luftveier i forbindelse med narkosen, var forsvarlig. Vurderingstemaet er også om det var forsvarlig å maskeventilere under pågående blødning i svelget, etter at første intubasjonsforsøk var mislykket.
6.8.1 God praksis
Intubasjon av pasienter som ikke er fastende
Når det blir gitt narkose til fastende pasienter, får pasienten først et sovemiddel. Deretter blir det gitt et kraftig muskelavslappende middel som ikke har maksimal effekt før etter noen minutter. I dette tidsrommet må pasienten ventileres på maske fordi han ikke puster selv. Gjeldende retningslinjer i situasjoner der pasienter ikke er fastende, er å benytte RSI (rapid sequence intubation). Dette er en prosedyre der anestesilegen og -sykepleieren gir sovemiddel og muskelavslappende medikamenter i rask rekkefølge etter at pasienten har pustet oksygen på maske i minst tre minutter. Så snart pasienten sover og er slapp, intuberes han. Pasienten blir følgelig ikke ventilert i tidsrommet fra medikamentene er gitt til tuben er plassert. Hensikten med RSI er å redusere risikoen for aspirasjon av mageinnhold til lungene, noe som er en alvorlig komplikasjon og kan skje hvis luft blåses ned i magen til en ikke-fastende pasient.
Ved RSI går det altså en viss tid uten at pasienten får oksygen. Dette gjør vanligvis ikke noe hos pasienter som er sirkulatorisk stabile. Derimot er det ikke uvanlig at surstoffmetningen faller noe hos sirkulatorisk ustabile pasienter. Det gjelder spesielt hos barn. Som regel normaliseres oksygeneringen raskt når pasienten ventileres og tilføres oksygen igjen etter intubasjonen. Dersom tuben feilplasseres, og anestesilegen må intubere en gang til, går det nødvendigvis noe ekstra tid. Anestesilegen må da veie risikoen ved å maskeventilere en ikke-fastende pasient, opp mot risikoen ved å påføre pasienten oksygenmangel.
Kontroll av korrekt tubeleie og fiksering av tuben
Etter at pasienten er intubert, må korrekt tubeleie umiddelbart kontrolleres/verifiseres. Dette gjøres ved å se at brystkassen hever seg likt på begge sider, lytte på begge sider av brystkassen ved å sjekke god og sidelik respirasjonslyd, og over magesekken for å sjekke at det ikke er lyd, samt kontrollere at det kommer CO2 ut av pasienten ved kapnografi.
Etter at korrekt tubeleie er verifisert, fikseres tuben. Oftest gjøres dette ved å tape den til pasienten overleppe og kinn med plaster, alternativt ved bruk av bånd med borrelås.
Bruk av sug
Ved innledning av anestesi skal anestesipersonellet alltid ha sug tilgjengelig. Dette kan benyttes til å fjerne slim eller annet som hindrer innsyn til stemmespalten ved intubasjon. Som oftest benyttes tynne sugekatetre festet til et kort endestykke på en tykkere sugeslange som igjen er koblet til selve suget. Hvis det er mye blod eller annen tyktflytende væske i svelget, kan de tynne sugekatetrene ha for dårlig kapasitet til å fjerne væsken. Anestesipersonellet kan da enten la være å bruke selve sugekateteret, og kun bruke den tykkere slangen katetret er festet til, eller de kan låne sug med større kapasitet fra kirurgene. Det må forventes intubasjonsproblemer hos pasienter med blødning etter tonsillektomi, og spesielt at blødningen kan gjøre innsyn til stemmespalten ved laryngoskopi vanskelig. Det er derfor viktig å ha et sug med stor nok kapasitet tilgjengelig.
Maskeventilasjon
Når en anestesilege ikke får intubert, og pasienten utvikler hypoksi og bradykardi, har legen ikke noe annet valg enn å maskeventilere pasienten for å forsøke å tilføre oksygen. Dette gjelder selv om pasienten ikke er fastende, og selv om han blør i svelget og maskeventileringen innebærer risiko for å ”blåse blod” ned i lungene. I kritiske situasjoner der pasienten er hypoksisk, er det ikke kontraindisert å ventilere med maske selv om vedkommende blør i svelget.
6.8.2 Vurdering
Første og andre intubasjon
Ved første intubasjonsforsøk var det vanskelige innsyn som følge av blødningen. Anestesioverlegen klarte ikke å suge ut blodet, men han mente han skimtet stemmespalten, og satte ned tuben ved første intubasjon. Imidlertid havnet tuben i spiserøret. Dette ble umiddelbart oppdaget ved standard prosedyre for kontroll av tubeleie. Tuben ble fjernet, og andre intubasjon ble forberedt.
Feilintubasjon kan skje når innsyn til stemmespalten er vanskelig, men skal umiddelbart oppdages og korrigeres ved kontroll av tubeleie når dette utføres i henhold til god praksis slik det ble gjort her.
Bruk av sug
I det aktuelle tilfellet ble det brukt et vanlig sugekateter. Dette viste seg ikke å ha tilstrekkelig kapasitet til å fjerne blodet raskt nok til at anestesioverlegen fikk nødvendig oversikt i svelget. Et sug med større kapasitet kunne ha bidratt til bedre oversikt ved første intubasjon. I ettertid er det enighet om at dette kunne vært et effektivt tiltak. Etter Statens helsetilsyns vurdering var valg av størrelse på suget utenfor god praksis, men ikke uforsvarlig. Årsaken til det var at situasjonen på dette tidspunktet var dramatisk og uoversiktlig. Det var nødvendig for anestesioverlegen å handle raskt, og det var mest naturlig å bruke standard størrelse på suget ved innledning til anestesi uten å ha tid til vurdere alternativer.
Feilintubasjon eller tubedislokasjon etter andre intubasjon
Ønh-overlegen ankom litt etter kl. 04.10. Han observerte i noen minutter situasjonen som han oppfattet var under kontroll. På bakgrunn av det som er opplyst, finner Statens helsetilsyn det mest sannsynlig at ønh-overlegen og anestesioverlegen omtrent samtidig oppdaget at noe var galt med ventilasjonen. Ønh-overlegen hørte ”feil” respirasjonslyd, men han er usikker på om dette innebar en endring av lyden, eller om det hadde vært slik fra han kom inn på operasjonsstua. Anestesioverlegen som håndventilerte pasienten med bag, kjente en endring i ventilasjonsforholdene. Begge mistenkte at tuben lå i spiserøret, og dette ble bekreftet av ønh-overlegen som kikket ned i svelget med et laryngoskop. Tubeposisjonen ble umiddelbart korrigert av anestesioverlegen slik at tuben kom på rett plass.
At tuben lå i spiserøret, kan skyldes flere ulike forhold. En mulighet er at den ble feilplassert ved andre intubasjon. Anestesioverlegen har fortalt at han ved andre gangs intubasjon så stemmespalten. Både han og anestesisykepleieren opplyser at korrekt tubeleie ble verifisert ved lytting over lunger og magesekk, visuell kontroll av at brystkassen hevet seg, og at det kom CO2 tilbake i tuben. Det siste ble avlest på overvåkningsskjermen. Det er derfor ingen holdepunkter for at pasienten ble feilintubert ved andre gangs intubasjon. Ingen av de øvrige tilstedeværende har gitt opplysninger som tilsier at tuben ikke var korrekt plassert.
Et annet alternativ er at tuben ble plassert korrekt ved andre intubasjon, men at den disloserte (kom ut av stilling) underveis i den videre prosessen. Det er små forhold i luftveiene hos barn, og den delen av tuben som går ned i luftveiene er kort. Det må den være for at begge lungene skal ventileres. Det er derfor en mulighet at tuben kan ha forflyttet seg under brystkompresjonene ved hjerte-lunge-redningen som ble igangsatt rett etter at pasienten var blitt intubert for andre gang.
Det forekommer også at tuben disloseres ved operasjoner i svelget. Risikoen er størst når hodet vendes fra en side til en annen, eller hvis tuben må flyttes fra en side av munnen til den andre for at kirurgen skal komme til. I dette tilfellet opplyser ønh-legen at han på grunn av problemene som hadde vært med å få satt ned tuben korrekt, var svært oppmerksom på ikke å komme bort i tuben. Han var derfor forsiktig både da han satte inn gagen, fjernet koaglene og komprimerte blødningsstedet. Det kan likevel ikke utelukkes at tuben har blitt forskjøvet under denne prosessen.
Etter andre intubasjon ble tuben fiksert ved at anestesioverlegen holdt den fast. Den ble altså ikke tapet fast på vanlig måte. Manuell fiksering av tuben kan være like sikkert som taping, forutsatt at den som holder tuben hele tiden har fokus på å holde den på plass. I det aktuelle tilfellet er det opplyst at også andre enn anestesioverlegen holdt tuben, fordi anestesilegen i en periode utførte brystkompresjoner. Dersom et slikt bytte ble utført like før de endrede ventilasjonsforholdene/”feil” respirasjonslyd ble oppdaget, kan det ikke utelukkes at det skjedde en dislokasjon av tuben i forbindelse med bytte av person, eller dersom den som holdt tuben var uoppmerksom et øyeblikk. Det er imidlertid viktig å være klar over at fiksering av tuben med tape heller ikke er noen garanti for at den ikke kan forskyve seg til spiserøret under brystkompresjoner eller ved manipulasjon i svelget.
Maskeventilasjon
Pasienten ble maskeventilert mellom ett og to minutter mellom første og andre intubasjon, mens ny intubasjon ble forberedt. I dette tilfellet hadde anestesioverlegen ikke annet valg enn å ventilere pasienten mens ny tube ble gjort i stand, til tross for at han blødde i svelget og ikke var fastende. Det var avgjørende å få luft i pasienten, ettersom oksygenmetningen falt og han var i narkose, det vil si at han ikke var i stand til å puste selv på grunn av medikamentpåvirkningen.
Røntgen thorax tatt i ettertid, viser fortetninger forenlig med aspirasjon som kan være blod. Det er sannsynlig av noe blod ble blåst ned i lungene ved ventilasjonen, men blodmengden var imidlertid ikke så stor at den påvirket oksygeneringen etter gjenopprettet sirkulasjon. Vi viser til at pasienten hadde perifer oksygenmetning på 99 % og arteriell blodgass viste pO2 50,6 kPa kort etter gjenopprettet sirkulasjon. Oksygeneringen var heller ikke noe problem de påfølgende timene før pasienten døde.
6.8.3 Konklusjon
Etter Statens helsetilsyns vurdering var valg av størrelse på suget utenfor god praksis, men bortsett fra dette ble intubasjonene gjennomført i tråd med gjeldende retningslinjer. Etter en samlet vurdering finner Statens helsetilsyn det mest sannsynlig at tuben etter andre intubasjon forskjøv seg under pågående hjerte-lunge-redning, at dette ble oppdaget etter kort tid og at relevante tiltak ble iverksatt. Etter vår vurdering var dette forsvarlig håndtert ut fra den situasjonen som forelå.
Statens helsetilsyn vurderer det ikke som sannsynlig at blod i lungene som følge av maskeventileringen, hadde betydning for utfallet. Etter vår vurdering var det i den aktuelle situasjonen nødvendig og forsvarlig at pasienten ble maskeventilert til tross for pågående blødning i svelget.
6.9 Samlet konklusjon om vurdering av helsehjelpen
Statens helsetilsyn mener at
- helsehjelpen som ble ytt før og under den første sykehusinnleggelse, var i tråd med god praksis.
- helsehjelpen som ble gitt ved reinnleggelsen, under oppholdet på postoperativ enhet, og på sengeposten både før og etter at ny blødning oppsto, var i tråd med god praksis.
- de tiltak som ble iverksatt for å stanse blødningen og sikre tilførsel av blod og væske, inkludert samhandlingen mellom involverte helsepersonell, var i tråd med god praksis.
- · det er mest sannsynlig at tuben disloserte under pågående hjerte-lunge-redning, og at dette ble oppdaget etter kort tid og at relevante tiltak ble iverksatt.
- det ikke er sannsynlig at blod i lungene som følge av maskeventileringen, hadde betydning for utfallet.
Statens helsetilsyn finner at helsehjelpen som ble gitt ved første innleggelse, og ved andre innleggelse frem til overflytting til operasjonsstua var i tråd med god praksis. Valg av sug ved innledning til narkose andre gang var utenfor god praksis, men ikke uforsvarlig. For øvrig finner vi at videre prioriteringer, overveielser og behandlingsmessige tiltak som pasienten fikk på operasjonsstua natt til 23. januar 2009, var i tråd med god praksis.
På denne bakgrunn finner Statens helsetilsyn at pasienten fikk forsvarlig helsehjelp, jf. spesialisthelsetjenesten § 2-2 jf. helsepersonelloven § 4.
6.10 Øvrige kommentarer om mulige årsakssammenhenger
Det er overveiende sannsynlig at blødningen var sterkt medvirkende til at pasienten fikk hjertestans, men sannsynligvis ikke eneste årsak. Det er sannsynlig at pasienten fikk blodtrykksfall, bradykardi og etter hvert hypoksi ved innledningen av narkosen. Den første intubasjonen lyktes ikke fordi det var dårlig innsyn på grunn av mye blod og koagler i svelget. Et kraftigere sug kunne kanskje bidratt til bedre oversikt. Feilintubasjonen førte til at luftveiskontroll måtte prioriteres, selv om pasienten åpenbart hadde behandlingskrevende sirkulatoriske problemer. Prioriteringen var korrekt, men førte til at det oppsto en forsinkelse i behandlingen av pasientens sirkulasjonskollaps. I forbindelse med feilintubasjonen fikk pasienten fallende O2-metning. I påvente av andre intubasjon ble oksygeneringen derfor forsøkt bedret ved maskeventilasjon med 100 % oksygen, men dette lyktes ikke, sannsynligvis på grunn av den sirkulatoriske situasjonen.
Reintubasjon skjedde etter ett til to minutter. Det er ikke holdepunkter for at tuben på dette tidspunktet lå feil. I forbindelse med reintubasjonen fikk pasienten sirkulasjonsstans. Både luftveisproblemene og de sirkulatoriske problemene bidro til hypoksi. Sannsynligvis var det kombinasjonen av hypoksi på grunn av luftveisproblemene og sirkulatorisk dekompensering som førte til hjertestansen. Hjerte-lunge-redning ble umiddelbart igangsatt. Under pågående hjerte-lunge-redning og instrumentering i svelget for å stoppe blødning i tonsillesengen, ble det oppdaget at tuben lå feil. Overlegene oppdaget dette samtidig, og tubeposisjonen ble korrigert. Det er uvisst hvor lenge tuben hadde vært dislosert, og dermed hvor lenge pasienten hadde vært uten oksygentilførsel. Det fremstår som mest sannsynlig at dislokasjonen skjedde umiddelbart før det ble oppdaget. Selv om dislokasjonen ble oppdaget relativt raskt, kom den på toppen av de påkjenningene pasienten allerede hadde gjennomgått, og i en situasjon der pasienten hadde sirkulasjonsstans. Sirkulasjonen ble først gjenopprettet etter korreksjon av tubeleie og tilførsel av blod. Det er ikke sannsynlig at blod i lungene som følge av maskeventileringen, hadde betydning for utfallet.
I en situasjon med hypoksi og hypovolemi slik denne pasienten hadde, kan det ikke forventes effekt av hjerte-lunge-redning før pasienten har fått både oksygentilførsel og tilførsel av væske og/eller blod. Ettersom veneflonen ikke fungerte, og pasientens sirkulatoriske tilstand gjorde at det var vanskelig å legge inn en ny veneflon, måtte intraossøs infusjonsvei etableres før transfusjon og infusjon kunne iverksettes. Det er uvisst hvor lang tid det gikk før blodtransfusjonen ble startet. Det var imidlertid korrekt å prioritere intraossøs infusjonsvei fremfor kirurgisk blottlegging av vene som ville tatt betydelig lengre tid å gjennomføre.
Intubasjonsproblemene medførte at det oppsto en forsinkelse i behandlingen av pasientens sirkulasjonskollaps. Når man kommer i en akutt livstruende situasjon som denne, og må prioritere tiltakene, er det imidlertid korrekt å prioritere luftveisproblemer før sirkulasjonsproblemer. Prioriteringen av nødvendige tiltak i denne dramatiske situasjonen var derfor i tråd med god praksis.
7 Ansvar for journal- og informasjonssystemer
Hovedspørsmålet er om virksomhetens prosedyrer og rutiner var forsvarlige for å sikre at nødvendige og relevante opplysninger om pasienten ble dokumentert i pasientjournalen, samt om involvert helsepersonell både før og under operasjonen 23. januar 2009, dokumenterte i samsvar med deres individuelle dokumentasjonsplikt.
Det er videre spørsmål om foretaket hadde system for å sikre at nødvendige og relevante opplysninger fra anestesiapparatet ble sikret etter avsluttet helsehjelp.
I ettertid er det reist spørsmål ved om opplysninger er blitt endret eller slettet med hensikt, som ledd i å forhindre etterprøving av den helsehjelpen som ble gitt. Det er også stilt spørsmål ved hvorfor enkelte av det helsepersonellet som var involvert i behandlingen av pasienten under operasjonen 23. januar 2009, skrev sine journalnotater flere dager etter hendelsen og om noen har endret sine journalnotater. For øvrig har det vært påpekt at opplysninger gitt av anestesioverlegen, anestesisykepleieren, operasjonssykepleierne og ønh-legene ikke er sammenfallende.
7.1 Krav til dokumentasjon
Helseforetaket har i henhold til spesialisthelsetjenesteloven § 3-2 plikt til å sørge for at journal- og informasjonssystemene ved institusjonen er forsvarlige. Alle relevante opplysninger om pasienten skal dokumenteres og informasjonen må oppbevares og sikres slik at den fremtidige helsehjelpen blir forsvarlig. Et videre formål med plikten til å føre journal er at det skal være mulig å etterprøve den helsehjelpen som er gitt.
Helsepersonell har ifølge helsepersonelloven §§ 39 og 40 en individuell plikt til å dokumentere relevante og nødvendige opplysninger i samsvar med god yrkesskikk. Hva som følger av dette kravet må ses i lys av hvilken helsepersonellgruppe det gjelder, og hvilken type helsehjelp som er gitt. Det kreves mer omfattende dokumentasjon i situasjoner som avviker fra ordinære rutiner, og spesielt der det er sannsynlig at det vil bli behov for oppfølging på et seinere tidspunkt. Kravene til dokumentasjon er dynamiske. Virksomheten må derfor sørge for at rutinene for dokumentasjon endres i samsvar med nye krav og ny faglig praksis.
Dokumentasjonsplikten gjelder helsepersonell som på et selvstendig grunnlag gjennomfører helsehjelp og ikke dem som har en medhjelperrolle, jf. helsepersonelloven § 5. Imidlertid kan gjennomføringen av dokumentasjonen være overlatt til helsepersonell som har oppgaven som medhjelper, dersom det er hensiktsmessig og forsvarlig. Dersom flere helsepersonell gjør samme observasjon, er det tilstrekkelig at ett helsepersonell dokumenterer observasjonen.
7.2 Dokumentasjonsplikt og dokumentasjons- og informasjonssystem
Vurderingstemaene er om virksomhetens og involverte helsepersonell har oppfylt dokumentasjonsplikten, og om virksomheten har forsvarlig dokumentasjons- og informasjonssystem
7.2.1 Dokumentasjon av helsehjelp frem til overflytting til operasjonsstuen
Når det gjelder dokumentasjon av operasjonsindikasjon og pre-, per- og postoperativ dokumentasjon som omhandler den første innleggelsen i januar 2009, finner Statens helsetilsyn at involvert helsepersonell har dokumentert relevante og nødvendige opplysninger om pasienten i tråd med det som er å forvente. Det fremkommer blant annet av journalen at pasientens far er informert om operasjonen og hadde gitt sitt samtykke.
Da pasienten ble reinnlagt 22. januar 2009 dokumenterte vakthavende ønh-lege pasientens innkomststatus, og hvilke behandlingsmessige tiltak som ble igangsatt. Denne dokumentasjonen er i tråd med de krav som gjelder. Det samme gjelder dokumentasjonen som omhandler perioden pasienten lå på overvåkningsavdelingen, og den dokumentasjon sykepleierne på sengeposten foretok.
7.2.2 Dokumentasjon av øre-nese-halsfaglig helsehjelp på operasjonsstua 23. januar 2009
Når det gjelder vurdering av dokumentasjon av helsehjelpen som ble gitt under operasjonen 23. januar 2009, må det skilles mellom involvert helsepersonell. Ønh-legen hadde en selvstendig plikt til å dokumentere i journalen hvilke observasjoner han gjorde av pasientens kliniske tilstand, og hvilke vurderinger han foretok med hensyn til tiltak som var nødvendige å iverksette. Journalnotatet ble skrevet samme dag. Statens helsetilsyn mener at dette journalnotatet er skrevet i tråd med god praksis.
Ettersom ønh-overlegen ble tilkalt, og han var med på å gi helsehjelp, hadde også han en selvstendig plikt til å dokumentere i pasientjournalen. Han har dokumentert pasientens kliniske status da han kom til, og hvilke behandlingstiltak han utførte. Dessuten har han dokumentert at han informerte pasientens far om de komplikasjonene som var inntruffet under operasjonen, og at han forsøkte å komme i kontakt med mor i dagene etterpå.
Journalnotatet som ble skrevet av ønh-overlegen samme dag, 23. januar 2009, ble i ettertid endret. Statens helsetilsyn har gjennomgått de ulike versjoner av journalnotatet, og ser at endringene gjelder hvordan det ble oppdaget av tuben lå feil. Imidlertid finner vi at endringene i det vesentlige er av språklig karakter. Det er endret fra ”En mener at det kommer til å bli forandring av ventilasjonslyden, samtidig opplyser anestesilegen at han skjønner forandret ventilasjonslyd” til ”Blir oppmerksom på uvanlig ventilasjonslyd”. At ønh-overlegen har funnet grunn til å gjøre visse språklige endringer, kan være en følge av at han ikke opprinnelig er norskspråklig. På tidspunktet for hendelsen hadde han arbeidet i mindre enn to år i Norge.
Sett på bakgrunn av det alvorlige forløpet operasjonen fikk for pasienten, er det i samsvar med god praksis å benytte språklige uttrykksmåter som er så presise som mulige. Dette er det eneste journalnotatet som ble endret i ettertid. Statens helsetilsyn mener at journalnotatet er skrevet i samsvar med god praksis, og inneholder relevante og nødvendige opplysninger.
7.2.3 Dokumentasjon av anestesiologisk helsehjelp på operasjonsstua 23. januar 2009
Anestesilegen dokumenterer vanligvis ikke med et eget legenotat i pasientjournalen. Det har sammenheng med at kirurgen, i dette tilfellet ønh-legen, er den som er ansvarlig for gjennomføringen av inngrepet. Anestesilegen dokumenterer rutinemessig forhold omkring narkosen sammen med anestesisykepleier på et eget anestesiskjema som senere legges ved journalen.
Dersom det oppstår spesielle problemer, eller det av andre grunner er nødvendig å gjøre særskilte tiltak relatert til anestesilegens ansvarsområde, dokumenteres dette i pasientjournalen som eget journalnotat.
Ved denne hendelsen dokumenterte anestesioverlegen hendelsen i et eget journalnotat. Notatet inneholder opplysninger om faktiske forhold og vurderinger som ble gjort av ham.
Under operasjonen registrerte anestesisykepleieren opplysninger fra anestesiapparatet og overvåkningsenheten, samt opplysninger om medikament- og væsketilførsel på anestesiskjemaet. Denne dokumentasjonen ble gjort manuelt slik praksis var da. Anestesisykepleieren har i utgangspunktet ingen selvstendig dokumentasjonsplikt, ettersom sykepleieren i denne sammenheng er anestesilegens medhjelper. I tråd med vanlig praksis dokumenterte anestesisykepleie ren derfor etter delegasjon fra anestesilegen.
For i ettertid å vurdere den helsehjelpen som ble gitt, burde anestesiskjemaet ideelt inneholdt flere opplysninger enn hva som er tilfellet. Når det ikke er tilfelle, er det en direkte følge av pasientens kliniske tilstand ved ankomst operasjonsstua, og ikke minst at situasjonen raskt ble kritisk forverret. I en situasjon der det foreligger samtidighetskonflikt mellom flere arbeidsoppgaver, har helsepersonell plikt til å prioritere livreddende helsehjelp. Anestesisykepleieren assisterte anestesioverlegen ved intubasjonene, og hun deltok i hjerte-lunge-redningen av pasienten, i tillegg til at hun administrerte medikamenter og tilførsel av væske og blod. At hun prioriterte å utføre flere livreddende tiltak, og derfor ikke hadde anledning til å notere ned alle utslag som kunne observeres på anestesiapparatet og overvåkingsenheten, er i tråd med god praksis.
Etter at pasientens tilstand var stabilisert, og han skulle klargjøres for overflytting til St. Olavs Hospital, hentet anestesisykepleieren ut de opplysningene som det var mulig å få fra anestesiapparatet og overvåkingsapparatet, og noterte dem på anestesiskjemaet. Data for perioden fra ca. kl. 04.10 til kl. 04.45 var ikke tilgjengelige på trendkurven eller trendtabellen. Årsaken var at verken puls, oksygenmetning eller endetidal CO2 var målbart i dette tidsrommet. Dette var en følge av pasientens hypovolemi og sirkulasjonsstans. Etter Statens helsetilsyns mening oppfylte anestesisykepleieren sin dokumentasjonsplikt, særlig tatt i betraktning den kritiske situasjonen som hadde oppstått.
7.2.4 Dokumentasjon av helsehjelp fra de andre involverte
Operasjonssykepleierne har dokumentert de opplysningene som forventes av dem i rollen som legens medhjelper. På grunn av den kritiske situasjonen som oppsto, ble også annet helsepersonell tilkalt for å bistå. Ettersom dette er helsepersonell som i utgangspunktet er medhjelpere til legene som har behandlingsansvaret, foreligger det ingen selvstendig dokumentasjonsplikt. Imidlertid må det vurderes konkret om den helsehjelpen som tilkalt helsepersonell yter, er av en slik karakter at en selvstendig dokumentasjonsplikt inntrer.
I denne saken mener Statens helsetilsyn at både medisinsk og kirurgisk assistentlege, hadde selvstendig plikt til å dokumentere i pasientens journal, fordi de tiltakene de utførte var av selvstendig karakter.
Begge legene har skrevet egne journalnotater. Medisinsk forvakt skrev notatet samme dag, mens kirurgisk forvakt skrev sitt notat en uke senere, 30. januar 2009. Sistnevnte lege oppfattet ikke umiddelbart at det forelå en selvstendig dokumentasjonsplikt, fordi han vurderte at han hadde hatt en medhjelperrolle.
Notatet er skrevet såpass kort tid etter hendelsen at det er grunn til å anta at hukommelsen om de faktiske forhold ikke var endret.
7.2.5 Oppsummering av helsepersonellets dokumentasjon
At journalopplysningene ikke er helt sammenfallende, som blant annet beskrivelsen av pasientens kliniske tilstand ved ankomst operasjonsstua, vurderer Statens helsetilsyn som et utslag av at flere personer med ulikt fokus dokumenterer samme hendelse. Forskjellene i vurderingene var knyttet til hvor kritisk tilstanden hans var. Til tross for at helsepersonell er opplært til å vurdere faktiske forhold, og hvordan disse skal dokumenteres, vil det alltid være et personlig element i vurderingene. Samme faktiske forhold kan bli oppfattet noe ulikt av helsepersonell med ulik erfaring og faglig bakgrunn. Dessuten må den dramatiske situasjonen som forelå tillegges vekt. Helsepersonell som kommer til underveis i en slik situasjon, kan ikke forventes å ha samme oversikt som de som har vært tilstede hele tiden. Pasienten var kritisk syk, og at helsepersonellet i denne akutte situasjonen, der de ikke hadde tid til å gjøre omfattende vurderinger, i ettertid gir noe ulike vurderinger, må forventes.
Statens helsetilsyn mener at de ulikheter som foreligger mellom opplysningene fra de involverte er innenfor den marginen som kan forventes.
7.2.6 Endring av journalnotater i ettertid
Det har vært påstander i media om at involvert helsepersonell, spesielt leger ved ønh-enheten har blitt truet til å endre sine journalnotater i ettertid. Dette har vært tema under intervjuene ved det stedlige tilsynet, og i politiavhørene. Opplysningene om dette fra både det stedlige tilsynet og politiavhørene er helt sammenfallende, og det er ingen av de involverte som var til stede den aktuelle natten, som gjenkjenner eller kan bekrefte at de har vært truet eller presset til å endre journalnotater. Statens helsetilsyn finner derfor ikke holdepunkter for at påstanden om trusler er korrekt. Det er også uklart for Statens helsetilsyn hvem som har fremsatt denne påstanden.
Ettersom ønh-overlegen er den eneste som faktisk har endret sitt journalnotat i ettertid, og disse endringene i det vesentlige er av språklig karakter, finner Statens helsetilsyn heller ingen holdepunkter for at noen av det involverte helsepersonellet har gjort tilpasninger i sine journalnotater.
7.2.7 Lagring på anestesiapparatet og overvåkningsenheten
Et sentralt spørsmål i denne saken er hvorfor trenddata på anestesiapparatet og overvåkningsenheten var borte da anestesisykepleieren og anestesilegen kom tilbake for å kontrollere opplysningene kort tid etter at pasienten hadde forlatt sykehuset. Etter Statens helsetilsyns vurdering er det to muligheter:
Automatisk sletting
En mulig årsak kan være at det var gått så lang tid fra pasienten var tilkoplet sykehusets utstyr, at opplysningene var blitt automatisk slettet. Det foreligger ingen opplysninger som angir det eksakte tidspunktet for når pasienten ble koblet fra anestesiapparatet og overvåkningsenheten i forbindelse med overflyttingen til St. Olavs Hospital, men ankomsttidspunktet i Trondheim var i følge pasientjournalen derfra ca. kl. 07.40.
Statens helsetilsyn legger til grunn at pasienten ble koblet til luftambulansens overvåkingsutstyr senest kl. 06.30. Det betyr at data ble automatisk slettet fra det tidsrommet som ligger mer enn to timer tidligere i tid, se punkt 3.6.3-3.6.4.
Anestesiskjemaet er ikke utformet slik at man kan følge parametrene med større nøyaktighet enn ca. hvert 10. minutt. Siste registrering av data fra anestesiapparatet og overvåkningsenheten på anestesiskjemaet er gjort ca. kl. 05.40. Data fra dette tidspunktet skulle være tilgjengelige på trendkurven og i trendtabellen i de to neste timene. Anestesioverlegen og anestesisykepleieren har opplyst at de umiddelbart etter at helikopteret hadde forlatt sykehuset, gikk tilbake til operasjonsstua for å sjekke data.
Selv om tidsangivelsene ikke er eksakte, fremstår det som lite sannsynlig at det hadde gått mer enn to timer fra pasienten var blitt koplet fra overvåkningsenheten, til anestesioverlegen og anestesisykepleieren kom tilbake for å sjekke data. Det kan imidlertid ikke helt utelukkes at det kan ha gått mer enn to timer, fordi vi ikke vet når overvåkningsutstyret ble koplet over fra sykehusets til luftambulansens apparatur.
”Avslutt pasient”-knappen
Den andre mulige årsaken er at noen, for eksempel anestesisykepleieren, har trykket på knappen for ”avslutt pasient” etter at hun var inne på trendtabellen for å ferdigstille anestesiskjemaet før luftambulansens avreise. Det er vanlig å trykke på ”avslutt pasient”-knappen når registreringen av en pasient er avsluttet, fordi apparatet ellers blir stående og alarmere. Ved å trykke på ”avslutt pasient” slettes data for den aktuelle pasienten.
Anestesisykepleieren har opplyst at hun ikke kan huske om hun brukte ”avslutt pasient”- knappen etter at hun hadde hentet trenddataene før transporten. Hun sier at hun ikke kan utelukke at hun har gjort det av ren vane, for å få apparatet til å slutte å alarmere. Det kan heller ikke utelukkes at noen andre, for eksempel anestesioverlegen, operasjonssykepleierne eller rengjøringspersonellet kan ha trykket på ”avslutt pasient”- knappen for å slå av alarmen.
Konklusjon
Ut fra de opplysningene vi har mottatt er det sannsynliggjort at anestesisykepleieren gikk inn på trendtabellen på overvåkningsenheten for å hente ut data for den mest kritiske perioden. Hensikten var å føre dette på anestesiskjemaet som skulle følge pasienten til Trondheim. Det er ikke avklart sikkert om hun trykket på ”avslutt pasient”-knappen. Vi finner det også sannsynlig at anestesisykepleieren og -legen gikk inn på overvåkningsenheten for å studere data nærmere etter at pasienten var dratt, og at data da var borte. Deretter gikk de begge til det uformelle møtet på operasjonsavdelingens vaktrom. På bakgrunn av de opplysningene vi har mottatt, legger vi til grunn at det var på dette møtet at øre-nese-hals-overlegen ga beskjed om at opplysninger fra anestesi- og overvåkningsapparatet måtte sikres.
At det ikke har vært mulig å avklare helt sikkert hvordan data ble slettet, må først og fremst tilskrives den tiden som er gått siden hendelsen. Dernest må det legges vekt på at helsepersonellet var fysisk og mentalt preget etter en meget intensiv arbeidsperiode, der oppmerksomheten var rettet mot å redde pasientens liv, og at de derfor har vanskeligheter med å angi nøyaktig hva som skjedde i hvilken rekkefølge etter at pasientens tilstand var stabilisert, og han var blitt gjort klar for overflytting.
Dersom noen hadde trykket på ”avslutt pasient”-knappen, før de deltok på samlingen på vaktrommet, var det ennå ikke gitt beskjed om at opplysningene på anestesiapparatet og overvåkningsenheten skulle sikres. Statens helsetilsyn finner ingen holdepunkter gjennom intervjuer og dokumentgransking for å konkludere med at noen har ønsket aktivt å fjerne disse opplysningene for å skjule hva som hadde skjedd.
Statens helsetilsyn vil også tilføye at dersom anestesisykepleieren som vanligvis har til oppgave å klargjøre apparatet for bruk til ny pasient, har kommet til å slå av apparatet i vanvare, har vi ikke grunnlag for å anta at det har vært en handling som er skjedd for å skjule opplysninger.
Årsaken til at øre-nese-hals-overlegen ba om at opplysningene på anestesiapparatet og overvåkingsenheten skulle sikres, var overveiende sannsynlig at både han og de øvrige involverte helsepersonellet ønsket å bruke de automatiske registreringene til å
gjennomgå hendelsen i ettertid. Han ba om dette på et tidspunkt der det var gått mer enn to timer fra pasienten ble frakoblet apparatet. Det tilsier at verken øre-nese-hals--overlegen og eller de øvrige helsepersonell som deltok på samlingen på vaktrommet, var kjent med at opplysningene ble automatisk slettet etter en viss tid. Heller ikke anestesisykepleieren var kjent med de begrensninger som forelå med hensyn til å hente ut opplysninger fra anestesiapparatet og overvåkingsenheten etter at pasienten var koblet fra, eller det var gått en gitt tidsperiode. Vi viser her til at hun kort tid etter, henvendte seg til sin leder for å få hjelp fra medisinsk teknisk avdeling til å hente ut de ønskede dataene.
Statens helsetilsyn mener at helsepersonellet som hadde ansvar for å dokumentere anestesiologiske opplysninger har handlet i tråd med god praksis. Vi har ikke funnet holdepunkter for at det ble foretatt en ”dekkoperasjon” eller at informasjonen fra anestesi/overvåkingsapparatet ble fjernet som del av en villet handling.
7.2.8 Sikring av opplysninger fra anestesiapparat og overvåkningsenhet
Foretaket hadde ikke og har heller ikke senere, anskaffet utstyr som gjør det mulig å lagre og skrive ut opplysninger fra anestesiapparat og overvåkningsenheten Datex ABU. Det reiser spørsmål ved om foretaket har etablert et tilstrekkelig forsvarlig dokumentasjonssystem. På bakgrunn av de opplysninger vi har mottatt, legger vi til grunn at det ved norske sykehus ikke har vært praksis for å anskaffe dette tilleggsutstyret. Selv om vurderingene ved Molde sjukehus samsvarer med de prioriteringer som er gjort ved andre norske sykehus, kan manglende mulighet til å hente frem viktige opplysninger om pasienters vitale funksjoner, være i strid med plikten til å dokumentere relevante og nødvendige opplysninger.
Når Statens helsetilsyn har kommet til at det ikke foreligger et pliktbrudd her, er det fordi det i denne aktuelle saken var en alvorlig samtidighetskonflikt. Normalt har anestesipersonalet nok tid til å dokumentere relevante og nødvendige opplysninger i anestesiskjemaet.
Sykehuset har anledning til å gjøre prioriteringer med hensyn til hvilket utstyr de skal anskaffe, så fremt forsvarlig pasientbehandling og øvrige lovkrav overholdes. At sykehuset ikke hadde anskaffet tilleggsutstyret må anses å ligge innenfor dette prioriteringsrommet. Vi har merket oss foretakets opplysninger om at det pågår et arbeid for å innføre elektronisk anestesijournal, og når det foreligger vil denne problematikken ikke inntre.
7.3 Konklusjon
Statens helsetilsyn finner at dokumentasjon i saken er i samsvar med forsvarlighetskravet, jf. spesialisthelsetjenesteloven § 2-2, og de krav som følger av spesialisthelsetjenesteloven § 3-2 og helsepersonelloven § 39.
8 Ansvar for organisering og kvalitetsforbedringsarbeid
Et av de sentrale spørsmål i denne saken er hvilke tiltak foretaket har gjennomført for å følge opp og evaluere den alvorlige hendelsen som skjedde natt til 23. januar 2009. I dette ligger spørsmålet om foretaket var organisert på en måte som la til rette for å gjennomføre den lovpålagte evalueringen av om eget styringssystem sikret forsvarlig helsehjelp. Dessuten er det spørsmål om foretaket gjennom sitt styringssystem sikret at pårørende fikk den informasjonen de hadde krav på.
8.1 Krav til organisering og kvalitetsarbeid
Om forsvarlighetskravet er ivaretatt, må blant annet ses i lys av de organisatoriske forholdene ved sykehuset. Foretaket står i utgangspunktet fritt med hensyn til hvordan virksomheten skal organiseres så fremt de rettslige rammene overholdes.
8.1.1 Ledelse i sykehus
Et krav som følger av spesialisthelsetjenesteloven § 3-9 er at det skal være en ansvarlig leder på alle nivåer, se også internkontrollforskriften § 4 første ledd bokstav a. Én person skal ha det overordnede og helhetlige ansvaret administrativt og faglig. Videre fremgår det av spesialisthelsetjenesteloven § 3-9 andre ledd at virksomheten må ta stilling til om kravet til forsvarlighet gjør at det må utpekes medisinskfaglige rådgivere. Personer som er tildelt oppgaven som medisinskfaglig rådgiver, har til oppgave å gi faglige innspill til sin leder for at denne skal ha et tilstrekkelig beslutningsgrunnlag. Rådgiveren har ingen beslutningsmyndighet. Denne ligger helt og fullt hos lederen.
8.1.2 Systematisk kvalitetsforbedring og pasientsikkerhetsarbeid
Etter spesialisthelsetjenesteloven §§ 3-4 og 3-4 a skal foretaket gjennomføre systematisk kvalitetsforbedring og pasientsikkerhetsarbeid, og som en del av dette arbeidet skal virksomheten ha et kvalitets- og pasientsikkerhetsutvalg. Disse bestemmelsene trådte i kraft 1. januar 2012, men i januar 2009 gjaldt tilsvarende krav til kvalitetsarbeidet forankret i internkontrollforskriften § 4. En del av kvalitetsarbeidet er å skaffe oversikt over områder der det er fare for svikt i tjenestene, samt å ha oversikt over risikonivået. Mulige forbedringsområder skal identifiseres, relevante tiltak iverksettes og effekten av tiltakene skal evalueres. Virksomheten skal følgelig bli systematisk evaluert og eventuelle korrigerende tiltak skal iverksettes. Dessuten skal virksomheten sikre at uventede og alvorlige hendelser blir meldt som avvik, jf. internkontrollforskriften § 4 bokstav f og g.
Formålet med avviksmeldingene er å klarlegge årsaker og konsekvenser, og vurdere om dette er en type hendelse som kan gjenta seg. I så fall skal det vurderes hvilke tiltak som må gjennomføres for å hindre nye avvik. Arbeidet med å ivareta pasientsikkerhet og kvalitetsforbedring er en prosess som krever kontinuerlig oppmerksomhet fra ledelsen, for at det skal være visshet for at forsvarlighetskravet er innfridd til enhver tid.
8.1.3 Risikostyring
En forutsetning for at lovbestemte krav til virksomheten overholdes, er at det er klart hvem som har ansvar for å gjennomføre de ulike oppgavene, herunder å identifisere områder hvor det er fare for svikt eller mangler som kan føre til uønskede hendelser. Ledelsen har videre et stort ansvar for å avklare om det foreligger personellmessige forhold som kan påvirke utøvelse av helsehjelpen, herunder eventuelt sviktende samarbeid mellom personer og enheter.
Ledere på de forskjellige nivåer i organisasjonen har ansvar for å sikre at helsehjelpen er i tråd med lovgivningen. Det innebærer at rammebetingelsene må være slik at det er mulig å oppfylle kravene som følger av det personlige ansvaret. Ansvarsområdet kan ikke ha et større omfang eller spenne over flere organisatoriske nivåer enn hva den som er tildelt ansvaret, har mulighet til å følge opp.
Virksomhetens øverste ledelse har det overordnede ansvaret for at virksomheten er organisert på en måte som samsvarer med gjeldende regelverk, og at de som er tildelt lederansvar har mulighet til å fylle sine oppgaver. Videre har virksomhetens øverste ledelse ansvar for at internkontrollen fungerer i hele organisasjonen.
8.1.4 Informasjon til og ivaretakelse av pårørende
Inkludert i plikten til å følge opp uventede hendelser der pasienten dør, ligger en plikt til å informere og følge opp pårørende, jf. spesialisthelsetjenesteloven § 3-11 andre ledd og internkontrollforskriften § 4 første ledd.
Virksomheten skal etter helsepersonelloven § 10 utpeke en person som kontaktperson for pårørende. Denne personen bør raskt etablere kontakt med pårørende og etterstrebe god kommunikasjon med pårørende, slik at pårørende får tillit til personen. Det vil variere i hvilken grad pårørende i en tidlig fase etter dødsfallet, er i stand til å motta informasjon og støttende tiltak fra virksomheten. Hvordan pårørende skal følges opp, må derfor individualiseres. Dette vil være en sentral oppgave for kontaktpersonen. Ikke alle pårørende vil klare å motta forløpende informasjon, eller å gjennomføre møter eller annen personlig kontakt. I slike tilfeller kan skriftlig kontakt være et alternativ. Hvilken kontaktform som passer for den enkelte, må kontinuerlig vurderes og tilpasses den fasen pårørende er i, i sitt sorgarbeid. For enkelte pårørende kan det ta lang tid før de er i stand til å møte representanter for foretaket. Som følge av sorgarbeidet, vil det være å forvente at informasjon må gis flere ganger, og i forskjellig form. Det sentrale er at pårørende ikke tapes av syne.
Informasjon om årsaksforhold skal gis i en objektiv form. Kontaktpersonen må evne å opptre på en måte som ikke skaper emosjonell distanse eller som gir inntrykk av forsøk på å bortforklare hendelsen. Foretaket bør så langt som mulig sikre at opplysningene som blir gitt til media er korrekte. Når opplysninger blir formidlet til media, må pårørende bli informert, slik at de er forberedt på mediaoppslag. Foretaket bør også ta hensyn til at om allmennheten får inntrykk av at foretaket ikke ivaretar pårørendes rettigheter, kan det medføre at befolkningens tillit til helsetjenesten svekkes.
8.1.5 Oppfølgning av de involverte
Når det gjelder oppfølging av ansatt helsepersonell etter en alvorlig hendelse, er det i utgangspunktet et helse-, miljø- og sikkerhetstiltak (HMS-tiltak), og dermed ikke et forhold som Statens helsetilsyn vurderer. Imidlertid vil virksomhetens oppfølging av helsepersonell etter hendelsen kunne ha betydning for ivaretakelsen av forsvarlighetskravet.
Eksempelvis vil det kunne være tilfelle, dersom en hendelse er egnet til å påvirke helsepersonells utøvelse av arbeidsoppgaver like etter hendelsen eller i senere liknende situasjoner. Videre må ledelsen være oppmerksom på om en alvorlig hendelse har sammenheng med samarbeidsproblemer eller andre personlige forhold mellom de ansatte. Dersom slike forhold avdekkes, er det virksomhetens ansvar å sørge for å følge opp de ansatte også personalmessig, slik at ikke pasientbehandlingen påvirkes.
8.2 Vurdering av organisering og kvalitetsforbedringsarbeidet
Vurderingstemaet er om virksomheten har ivaretatt sitt ansvar for å følge opp alvorlige hendelser. Det vil si at plikten til intern avvikshåndtering med tanke på å identifisere, iverksette og følge opp risikoreduserende tiltak, blir ivaretatt. I dette ligger det også at plikter og forventinger til informasjon til de pårørende og oppfølgning av de pårørende, samt meldeplikter til eksterne myndigheter, ivaretas i tråd med helselovgivningen.
8.2.1 Nærmere om lederstrukturen
På det aktuelle tidspunktet var det utpekt ledere på hvert nivå i sykehuset. Både anestesienheten og ønh-enheten ble ledet av personer uten medisinskfaglig kompetanse. Dette er det adgang til såfremt det er utpekt medisinskfaglige rådgivere. Imidlertid har Statens helsetilsyn merket seg at den personen som hadde rollen som medisinsk faglig rådgiver ved ønh-enheten hadde tittelen ”medisinskfaglig ansvarlig”. Tittelen kunne gi misvisende signaler om ansvarsforholdene.
Det er imidlertid ingen opplysninger som tilsier at dette er forhold som har påvirket den helsehjelpen pasienten fikk. Derimot er det holdepunkter for at uklare ansvarsforhold mellom medisinskfaglig ansvarlig og fungerende avdelingsleder ved ønh-enheten, har påvirket oppfølgningen av hendelsen på en negativ måte (se påfølgende punkter).
8.2.2 Møtet i anestesibiblioteket
Like etter hendelsen var det den medisinsk faglig ansvarlige ved ønh-enheten, og ikke fungerende avdelingsleder, som fulgte opp ønh-legene og ga anvisninger om hvordan de burde opptre både overfor hverandre og utad. Fungerende avdelingsleder ved ønh-enheten ga klarsignal om å ha et felles møte mellom ønh-legene og anestesilegene på bakgrunn av et initiativ som opprinnelig kom fra ansatte ved anestesienheten. Anestesilegene hadde i flere år hatt praksis for å avholde møter for å gjennomgå alvorlige hendelser. Vi oppfatter det slik at anestesilegene dels oppfattet møtet som en form for komplikasjonsmøte, og dels som ledd i å følge opp en kollega.
Motstand mot møtet
Anestesienhetens møteform var imidlertid fremmed blant annet for ønh-legene. Flere av legene ved ønh-enheten var skeptiske til møtet. Årsaken var blant annet den erfaringen en av dem hadde gjort i 2006 med et lignende møte med anestesilegene. Fra flere av ønh-legene var det derfor en uro for at møtet skulle utvikle seg negativt, også fordi det var anestesienheten som hadde tatt initiativ til møtet og det var på deres arena. Skepsisen ble formidlet til fungerende avdelingsleder, men møtet ble likevel besluttet avholdt.
I tillegg til ønh-legenes skepsis burde ledelsen vært kjent med at det på dette tidspunktet allerede hadde utviklet seg ulike oppfatninger mellom de to fagmiljøene, blant annet om pasientens tilstand ved ankomst operasjonsstua. Spenningen mellom fagmiljøene hadde vært der fra tidligere, og burde vært oppfattet av fungerende avdelingsleder på ønh-enheten som også var viseadministrerende direktør.
Gjennomføring av møtet
På grunn av de nevnte forholdene var det et ledelsesansvar å tydeliggjøre formålet med møtet. I tillegg burde det vært avklart på forhånd hvem som skulle lede møtet, for å sikre at møtet skulle få en form som åpnet for dialog mellom fagmiljøene.
Viseadministrerende direktør var til stede på møtet, men ut fra de opplysninger vi har mottatt, hadde han en tilbaketrukket rolle. I ettertid er det grunn til å si at møtet ble ledet på en måte som førte til at ikke alle deltakerne ble møtt med åpenhet og aksept. Møtet fikk således ikke en form som fremmet læring, eller bidro til en kultur for felles bearbeiding av en meget alvorlig hendelse, som ledd i foretakets plikt til å gjennomføre kvalitetsforbedrende tiltak.
8.2.3 Konsekvensene av møtet/eskalering av saken
Slik møtet 2. februar 2009 utviklet seg, er det grunn til å anta at det bidro til at den videre prosessen for felles læring, og blant annet vurderingen av om det var nødvendig å utvikle nye felles prosedyrer, ble vanskelig.
Etter vår oppfatning utviklet den faglige uenigheten seg dels på grunn av sterke personligheter, og dels på grunn av en utydelig ledelse. Der det innledningsvis ser ut til å ha vært en konflikt om pasientens tilstand og forløpet av hendelsen, ble det senere trukket frem nye momenter, deriblant en oppfatning om at det var gjennomført en ”dekkoperasjon” ved å slette opplysninger på anestesiapparatet og overvåkningsenheten. Disse forholdene ga grobunn for at konflikten mellom avdelingene eskalerte.
Ettersom konflikten dels handlet om personlig uenighet, og dels om ulike faglige oppfatninger, var det ledernivået som var over begge enhetene/avdelingene, som skulle tatt tak i situasjonen. Det var deres ansvar at prosessene knyttet til kvalitetsforbedring og pasientsikkerhet forløp forsvarlig. Når det ikke skjedde, kan det ha sammenheng med at viseadministrerende direktør også hadde rollen som fungerende enhetsleder, og dermed hadde ansvar for flere nivåer i organisasjonen som hadde til dels motstridende interesser og ulike vurderinger. Det er grunn til å anta at rammebetingelsene for hans lederfunksjon var begrenset. Dette forholdet var det imidlertid den øverste lederen ved foretaket som hadde ansvar for.
8.2.4 Lovpålagt avviksrapportering og oppfølgning
Det var sykehusets øverste ledelse som hadde ansvar for å påse at internkontrollen ble gjennomført i hele linjen. Dødsfallet ble meldt i samsvar med dagjeldende lovgivning til kvalitetsutvalg, politiet og Helsetilsynet i fylket.
Den aktuelle hendelsen ble imidlertid aldri tatt opp til reell behandling av foretakets kvalitetsutvalg. Kvalitetsutvalget skulle, uavhengig av andre organer, ha kartlagt, analysert og vurdert hendelsen med tanke på å identifisere forbedringspunkter, og for å kunne ivareta pårørende sine spørsmål i saken.
Selv om dødsfallet blir etterforsket av politiet, og saken er oversendt tilsynsmyndighetene, så fratar ikke det virksomhetens plikt å ta stilling til om det er nødvendig å gjøre endringer i prosedyrer, rutiner og praksis. I avvikshåndterings-prosessen er det naturlig at kvalitetsutvalget etterspør faglige innspill fra fagavdelingene, for å ha et forsvarlig beslutningsgrunnlag for ledelsen. I denne saken kan ikke Statens helsetilsyn se at de prosessene som foregikk i ønh-enheten og anestesienheten, ble koblet sammen med den formelle avvikshåndteringen i foretaket.
Saksbehandlere og ledere i foretaket har skrevet på den interne avviksmeldingen at videre oppfølging av hendelsen skulle gjøres etter at øvrige myndigheter hadde avsluttet sitt arbeid med hendelsen. Vi kan imidlertid ikke se at så er tilfellet. Ut fra den informasjon vi har mottatt, er den interne avvikshåndteringen av denne saken aldri avsluttet.
8.2.5 Oppfølgning av pårørende
Like etter hendelsen ble det gjort flere forsøk på å oppnå kontakt med pasientens foreldre, uten å lykkes. At det var vanskelig for foreldrene å forholde seg til sykehuset i denne fasen, er fullt forståelig. Ledelsen ved sykehuset tilbød pårørende å ta kontakt dersom de ønsket det og når de ønsket det, i tillegg til at det ble informert om andre offentlige ordninger i et brev datert 29. januar 2009.
For foreldrene ville det sannsynligvis vært en fordel om foretaket hadde utpekt en egnet person som kunne følge familien over tid, og gi løpende informasjon om foretakets totale håndtering av saken. En kontaktperson kunne fanget opp og formidlet kontakt med andre ansatte ved foretaket, dersom foreldrene ønsket det. Det er ingen opplysninger om at det fra foretakets side ble tatt noen form for initiativ for å få kontakt med pasientens foreldre i forbindelse med at sykehuset mottok opplysninger fra andre offentlige myndigheter om deres vurderinger i saken.
Derimot responderte foretaket på oppslag i media sommeren 2011, og tilbød besteforeldrene møte med involvert helsepersonell. Ledelsen burde i forbindelse med forberedelsene til møtene, ha oppdaget at avvikshåndteringen ikke var avsluttet, og at foretaket dermed ikke hadde overholdt de løftene de hadde gitt foreldrene i brevet som ble sendt like etter dødsfallet.
Vi har fått opplyst at møtet mellom besteforeldrene og ansatte ved ønh-enheten forløp greit, men at møtet mellom besteforeldrene og anestesipersonalet var opprivende og vanskelig. Det er uvisst hvorfor foretakets ledelse valgte kun å se til at møtene ble arrangert, men at de ikke selv valgte å delta og lede møtene i en sak som hadde en så alvorlig karakter som denne.
Mediaoppslagene viste tydelig at pårørende hadde mistillit til foretaket. Ettersom saken på dette tidspunktet var avsluttet av andre myndighetsorganer, og det var klart at pårørende fortsatt hadde en rekke ubesvarte spørsmål, måtte det være klart for foretakets ledelse at det var nødvendig med en samordnet, helhetlig informasjon og oppfølging av pårørende og familien. Det var også nødvendig fordi det på denne tiden fortsatt hersket uenighet mellom de to involverte enhetene om saken. For ledelsen måtte det derfor være klart at det var en fare for at besteforeldrene på en negativ og uheldig måte ble eksponert for den faglige uenigheten som eksisterte i saken.
Etter at Statens helsetilsyn startet behandling av denne saken, har vi mottatt flere dokumenter som omhandler reviderte prosedyrer av faglig karakter, eksterne meldeplikter og hvordan ansatte skal ivaretas. Når det gjelder informasjon til og ivaretakelse av pasient og pårørende etter alvorlige hendelser og gjennomføringen av avvikshåndteringsprosessen, har ikke Statens helsetilsyn mottatt noen styrende dokumenter som beskriver forbedrede prosesser i helseforetaket.
8.3 Konklusjon
Statens helsetilsyn finner at foretaket ikke har fulgt opp hendelsen tilfredsstillende, og ikke gjennomført avvikshåndtering i samsvar med kravene til kvalitetsforbedring. Mangelfull oppfølgning av denne alvorlige hendelsen gjorde at virksomheten ikke identifiserte risiko- og forbedringsområder, slik at relevante tiltak kunne bli iverksatt. Dette er brudd på spesialisthelsetjenesteloven §§ 3-4 og 3-4a.
Videre finner Statens helsetilsyn at foretaket ikke har sørget for tilstrekkelig informasjon og forsvarlig oppfølging av pårørende. Dette er brudd på spesialisthelsetjenesteloven § 3-11 andre ledd, jf. internkontrollforskriften § 4 første ledd.
9 Dokumentunderlag
Se vedlegg 3.
10 Foreløpig konklusjon og videre oppfølging
Statens helsetilsyn har kommet til at pasienten fikk forsvarlig helsehjelp, jf. spesialisthelsetjenesteloven § 2-2. Videre har Statens helsetilsyn funnet at foretaket har ivaretatt kravene til journalsystemer og dokumentasjon av pasientopplysninger, jf. spesialisthelsetjenesteloven § 3-2.
Imidlertid vurderer Statens helsetilsyn at foretaket ikke har fulgt opp hendelsen på en tilfredsstillende måte, eller gjennomført avvikshåndtering i samsvar med kravene til kvalitetsforbedring. Mangelfull oppfølgning av denne alvorlige hendelsen gjorde at virksomheten ikke identifiserte risiko- og forbedringsområder. Foretaket sikret dermed ikke nødvendige korrigerende tiltak. Dette er brudd på spesialisthelsetjenesteloven §§ 3-4 og 3-4a.
Dessuten er Statens helsetilsyn av den oppfatning at foretaket ikke har sørget for forsvarlig informasjon og oppfølging av pårørende. Dette er brudd på spesialisthelsetjenesteloven § 3-11 andre ledd, jf. internkontrollforskriften § 4 første ledd.
Statens helsetilsyn legger til grunn at så vel de ansvarlige i foretaket som de som var involvert i behandlingen av pasienten, samt de som har deltatt i den senere oppfølgingen av saken, blir gjort kjent med dette brevet.
Statens helsetilsyn ber om at eventuelle tilbakemeldinger på faktiske feil eller andre kommentarer til rapporten oversendes i løpet av fire -4- uker.
Statens helsetilsyn vil etter at endelig rapport er ferdig be en om tilbakemelding om hvilke tiltak foretaket har gjennomført for å forbedre rutiner for avvikshåndtering. Videre vil vi be om en tilbakemelding om hvordan foretaket vil følge opp en alvorlig hendelse samtidig som saken etterforskes av politiet, eller blir vurdert av tilsynsmyndigheten. Statens helsetilsyn vil anmode om å få tilsendt informasjon om hvordan foretaket planlegger å følge opp pårørende etter alvorlige hendelser.
Med hilsen
Jan Fredrik Andresen
direktør
Randi Sigurdsen
seniorrådgiver
Brevet er godkjent elektronisk og sendes derfor uten underskrift
Kopi til:
XXX XXXXX
XXX XXXXX
Fylkesmannen i Møre og Romsdal
Vedlegg:
Program for tilsynet
Tilsynsteamet
Dokumentoversikt
Juridisk saksbehandler: seniorrådgiver Randi Sigurdsen, tlf. 21 52 99 32
Helsefaglig saksbehandler: seniorrådgiver Bente Karlsson, tlf. 21 52 98 54 og fagdirektør Brynhild Braut, tlf. 21 52 99 20
Andre dokumenter i saken:
Utkast til rapport etter tilsyn ved Helse Møre og Romsdal – Daniel-saken Nyhet 4. juni 2015
Hva har Helsetilsynet vurdert i Daniel-saken? Nyhet 24. juni 2015
Lenker om varsel om alvorlige hendelser
Avgjørelser i enkeltsaker – søkeside
Enkeltsaker fra helse- og omsorgstjenesten og varselsaker (§ 3-3 a)
Varsel om alvorlig hendelse i helse- og omsorgstjenesten
Hovedmeny for varselordningen