Rapport fra tilsyn med spesialisthelsetjenester til pasienter med psykisk lidelse og mulig samtidig ruslidelse - Sykehuset Østfold HF, DPS Fredrikstad, Seksjon for polikliniske tjenester 2018
Fylkesmannen i Oslo og Viken, daværende Fylkesmannen i Østfold, gjennomførte tilsyn med Sykehuset Østfold HF og besøkte i den forbindelse DPS Fredrikstad, Seksjon for polikliniske tjenester fra 10.12.2018 til 13.12.2018. Vi undersøkte om Sykehuset Østfold HF sørger for at spesialisthelsetjenester til pasienter med psykisk lidelse og mulig samtidig ruslidelse blir utført i samsvar med aktuelle lovkrav slik at pasientene får trygge og gode tjenester.
Tilsynet ble gjennomført som del av et landsomfattende tilsyn initiert av Statens helsetilsyn.
Fylkesmannens konklusjon:
- Helseforetaket sørger ikke for at alle pasienter som er henvist til DPS Fredrikstad, Seksjon for polikliniske tjenester, blir kartlagt og utredet for mulig samtidig ruslidelse. Dette kan føre til at pasienter ikke får integrert eller samtidig behandling av psykisk lidelse og ruslidelse.
- Helseforetaket sørger ikke for at alle pasienter som er henvist til DPS Fredrikstad, Seksjon for polikliniske tjenester, blir systematisk kartlagt for relevant somatisk sykdom. Dette kan føre til at pasienter ikke får helhetlig og samordnet behandling.
Dette er brudd på: Spesialisthelsetjenesteloven § 2-2 og § 3-4 a og forskrift om ledelse og kvalitetsforbedring i helsetjenesten §§ 6-9.
For å gi virkningsfull helsehjelp er det en forutsetning at pasienter er tilstrekkelig utredet både for psykisk lidelse, rusproblematikk og somatisk helse. DPS Fredrikstad, Seksjon for polikliniske tjenester mangler en felles praksis for å sikre at alle pasienter f'ar nødvendig utredning og behandling av samtidig psykisk lidelse og ruslidelse , og at det ikke blir opp til den enkelte behandler. Det er heller ikke sikret lik praksis for at pasienten f'ar sin somatiske helse kartlagt og fulgt opp. Ledelsen har ikke fulgt med på om nåværende praksis har oppfylt kravene til forsvarlig utredning og behandling. Det er ikke iverksatt tilstrekkelig kontrolltiltak for å sikre og eventuelt korrigere praksisen. Sykehuset Østfold HF sin mangelfulle styring fører til at pasientsikkerheten er i fare.
1. Tilsynets tema og omfang
I dette kapittelet beskriver vi hva som ble undersøkt i tilsynet.
Psykiske lidelser og ruslidelser inngår ofte i et komplekst samspill der symptomer kan forveksles, tilde kkes, forverres eller utløses gjensidig. For å kunne gi virkningsfull helsehjelp, er det en forutsetning at pasientene er tilstrekkelig utredet for både psykisk lidelse og rusmiddelproblematikk. Tilsynsmyndigheten har derfor undersøkt om helseforetakene legger til rette for og følger opp at disse pasientene i DPS poliklinikk f'ar forsvarlige tjenester som kjennetegnes av:
- samordnet og helhetlig tilnærming til psykisk lidelse og mulig samtidig ruslidelse
- tilpasning til pasientenes lidelser og forventninger der pasientene får mulighet til å medvirke
- kvalitet og fremdrift i arbeidet
- tilstrekkelig kompetanse i alle ledd av pasientforløpet
- nødvendig samhandling mellom personell på ulike organisatoriske nivåer
Tilsynet er inndelt etter sentrale faser i et behandlingsforløp:
- Utredning
- Vi undersøkte om følgende var kartlagt: Eventuelle rusmiddelproblemer , pasientenes motivasjon for endring, somatisk helse, pårørende/nettverk, boforhold, arbeid/aktivitet, samarbeid og samhandling med andre instanser samt risikoatferd (selvmord, vold, overdose). I tillegg undersøkte vi om pasienter som ikke møter til konsultasjoner følges
- Diagnostisering
- Vi undersøkte om diagnostiseringen er basert på informasjon som kommer frem i utredningen, om diagnoser gjennomgående settes innen 3 måneder etter påbegynt utredning og om ruslidelser blir
- Behandling
- Vi undersøkte om planer for behandling utarbeides så snart det foreligger nødvendig informasjon fra utredningen og om pasientene f'ar samordnet og/eller integrert behandling for samtidig psykisk lidelse og
- Avslutning av behandling
- Vi undersøkte om avslutning av behandlingen er basert på en vurdering av pasientenes behov og måloppnåelse samt om oppfølgende instans får informasjon der pasientene samtykker til slik oppfølging.
Tilsynet omfattet pasienter i DPS poliklinikk med psykisk lidelse og mulig samtidig rusmiddelproblematikk i form av behandlingstrengende rusmiddelproblemer, uavhengig av om rusmiddelproblemet kan defineres som en ruslidelse (skadelig bruk og/eller avhengighet). Med rusmidler mener vi alkohol, vanedannende legemidler (feil bruk/overforbruk), illegale rusmidler og anabole steroider.
2. Aktuelt lovgrunnlag for tilsynet
Fylkesmannen er gitt myndighet til å føre tilsyn med spesialisthelsetjenesten, etter helsetilsynsloven § 2.
Et tilsyn er en kontroll av om virksomheten er i samsvar med lov- og forskriftsbestemmelser. Vi gir derfor her en oversikt over kravene som ble lagt til grunn i tilsynet.
Aktuelt lovgrunnlag for tilsynet
Ved tilsynet står kravet om forsvarlig virksomhet inkludert virksomhetenes plikt til systematisk styring sentralt. Det samme gjelder kravet om pasientmedvirkning.
Forsvarlighetskravet
Kravet om forsvarlighet, jf. lov om spesialisthelsetjenesten m.m. § 2-2, er forankret i anerkjent fagkunnskap, faglige retningslinjer og allmenngyldige samfunnsetiske normer. Faglige retningslinjer og veiledere kan være ett av flere bidrag til å gi forsvarlighetskravet et innhold. Anbefalinger gitt i nasjonale faglige retningslinjer er ikke rettslig bindende, men normerende og retningsgivende ved å peke på ønskede og anbefalte handlingsvalg, jf. https://helsedirektoratet.no/metoder-og-verktoy.
Helsedirektoratet har utarbeidet flere publikasjoner som er aktuelle
for dette tilsynet. Den mest sentrale er Nasjonal faglig retningslinje for utredning, behandling og oppfølging av personer med samtidig ruslidelse og psykisk lidelse (IS-1948).
Ellers har vi også benyttet IS-1388, IS-1957, IS-1925 , IS-1561, IS-2211 , IS-1511 og IS-9/2007. Helsetjenesten bør etterstrebe og yte tjenester som er i tråd med slike publikasjoner, men ofte vil
det være et handlingsrom hvor helsehjelpen fortsatt vil kunne være forsvarlig selv om praksis avviker noe fra gitte anbefalinger.
Plikten til systematisk styring
Ny forskrift ble fastsatt ved kongelig resolusjon 28. oktober 2016 og trådte i kraft den 1. januar 2017:forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten. I praksis er ikke dette nye krav, men presiseringer av kravene i forskrift om internkontroll i helse- og omsorgstjenesten, som gjaldt tidligere. Virksomhetens plikt til å arbeide systematisk for kvalitetsforbedring og pasientsikkerhet fremgår også av spesialisthelsetjenesteloven § 3-4a.
Helsetjenesten er pålagt å sikre forsvarlige tjenester gjennom sin styring. Kravet til forsvarlighet som rettes mot virksomheter omfatter flere forhold som sammenfaller med kravet til ledelse og kvalitetsforbedring, herunder systematisk arbeid for å ivareta pasientsikkerhet.
Pasientmedvirkning
Forventningene til brukermedvirkning går frem av pasient- og brukerrettighetsloven ogforskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten. Etter pasient- og brukerrettighetsloven skal pasientene få nødvendig infonnasjon om sin helsetilstand og tjenestetilbudet, og pasientene har rett til å medvirke ved gjennomføringen av helsetjenester.
Basert på kravene beskrevet ovenfor, må blant annet dette kunne forventes av forsvarlige spesialisthelsetjenester til pasienter med psykisk lidelse og mulig ruslidelse:
- Ledelsen ved DPS sørger for innarbeidede rutiner for
- systematisk utredningspraksis inkludert avdekking av mulige ruslidelser hos pasientene
- oppfølging og diagnostisering av identifisert rusmiddelproblematikk
- planlegging og gjennomføring av samordnet og/eller integrert behandling
- avslutning av behandling, herunder avslutningssamtale
- pasientmedvirkning i behandlingsforløpet
- Ledelsen ved DPS følger opp at rutinene fungerer og etterleves, og iverksetter nødvendige tiltak dersom det har utviklet seg en uønsket praksis.
- Helseforetaket sørger for sammenheng i behandlingen av psykisk lidelse og samtidig rusmiddelproblematikk.
- Nødvendig spesialistkompetanse er tilgjengelig i hele pasientforløpet, uavhengig av om kompetansen finnes i DPS eller TSB.
- Ansvar- og oppgavefordeling mellom PHV og TSB er avklart, uavhengig av om TSB er organisert i eller utenfor helseforetaket.
- Helseforetaket legger til rette for og følger med på at nødvendig samhandling og kompetanseutveksling fungerer.
- DPS preges av en åpenhetskultur der det er trygt å melde fra om feil, mangler og uønskede hendelser, og der ledelsen bruker slik informasjon til kontinuerlig forbedring.
3. Beskrivelse av faktagrunnlaget
Her gjøres det rede for hvordan virksomhetens aktuelle tjenester fungerer, inkludert virksomhetens tiltak for å sørge for at kravene til kvalitet og sikkerhet for tjenestemottakerne blir overholdt.
Organisering av virksomheten
DPS Fredrikstad (heretter kalt DPSF) består av tre seksjoner, hvor den ene er Seksjon for polikliniske tjenester. De to øvrige seksjonene er Seksjon døgn og Ambulant team. DPSF er en av 6 avdelinger som er organisert under Klinikk for psykisk helsevern og rusbehandling, og er ledet av en avdelingsleder. Klinikk for psykisk helsevern består i tillegg av Psykiatrisk avdeling og voksenhabilitering, DPS nordre Østfold, DPS Halden/Sarpsborg, Avdeling for rusbehandling og avdeling for barne- og ungdomspsykiatri og er ledet av en klinikksjef. Klinikksjefen rapporterer til administrerende direktør ved Sykehuset Østfold HF på lik linje med øvrige klinikksjefer.
Poliklinikken består av behandlere med ulik kompetanse; psykologspesialister, psykologer i spesialisering, psykologer, overleger, leger i spesialisering (LIS) og behandlere med høyskoleutdanning (spesialsykepleiere, ergoterapeut/billedterapeut, vernepleier, psykomotorisk fysioterapeut). Sykehuset har felles overordnede stillingsbeskrivelser, og Klinikk for psykisk helsevern og DPSF har i tillegg lokale stillingsbeskrivelser. Poliklinikken har en psykologfaglig rådgiver, som også er seksjonsleder sin stedfortreder. Ettersom avdelingssjefen er psykiater har seksjonen ikke oppnevnt medisinskfaglig ansvarlig.
Pasientbehandlingen
Virksomheten ved DPSF er beskrevet i Prosedyre «Beskrivelse av virksomheten». Poliklinikkens kjerneoppgaver er utredning, diagnostikk og behandling av pasienter over 18 år, innenfor et bredt spekter av psykiske lidelser. Behandlingstilbudet består av individualterapi, ulike gruppeterapitilbud, psykoedukativt tilbud for mennesker med ADHD/ADD og bipolare lidelser og familiebehandling for mennesker med psykiske lidelser. DPSF har en handlingsplan som danner grunnlag for planlegging og utvikling i avdelingen, som omfatter: Pasienttilbudet, Kompetanseutvikling, Samhandling, Organisasjonsutvikling, Personell og Oppfølging av lederavtalen. Det er nedfelt flere målsettinger og tiltak i planen, blant annet at alle pasienter skal ha behandlingsplaner med planlagt avslutning. Et opplistet tiltak i handlingsplanen under tema pasienttilbud er å «Utvikle elektronisk verktøy kriseplan/min plan». Det er nedfelt at man skal ha samarbeidsmøter med TSB og kommunene både på pasientnivå og systemnivå, ved behov.
I dokumentet «Beskrivelse av virksomheten DPS Fredrikstad» står det at «Pasientflyt i DPSF» skulle ferdigstilles høsten 2017. Den er ikke ferdigstilt og det er også opplyst at de ansatte har liten tid til å drive med utvikling av prosedyrer. Det avventes nå en innføring av pakkeforløp som skal iverksettes fra 2019. Prosedyre «Inntaksmøte - DPS poliklinikk» gjelder rutiner for vurdering av henvisninger. Prosedyren sier hvem som skal være med i inntaksvurderingen og viser til Prioriteringsveiledeme for vurdering av inntak og fremgangsmåte. Det fremgår av prosedyre «Plan for utredning og behandling - DPS poliklinikker» at det skal utarbeides utredning- og behandlingsplaner. Det står i prosedyren at «Samlet utredningstid skal ikke overstige 12 uker fra 1. time.» Videre står det at «Behandlere som selv ikke er spesialist, skal være tilknyttet en spesialist for vurdering/utvikling av utredningsplan, diagnose og behandlingsplan.»
DPSF inngår i Innsatsteam ROP som er et forsterket samarbeid med Fredrikstad og Hvaler kommune, samt Sosialmedisinsk poliklinikk, Fredrikstad (heretter kalt SMPF). I praksis har dette innsatsteamet ikke vært aktivt den siste tiden.
Det fremgår av dokumentene at det er ukentlig felles inntaksmøte med SMPF som fordeler pasienter etter henvisninger og som også vurderer fortløpende overføringer. På grunn av arbeidspress har disse møtene ikke vært avholdt fast den siste tiden, men det avholdes møter dersom det er grunn til å diskutere rusproblematikk. Av intervjuer fremgår at det foregår det samhandling om enkeltpasienter når behandler finner det nødvendig. Svarene i spørreskjema fra
TSB (SMPF) viser at ansvars- og oppgavefordelingen mellom DPS poliklinikk og SMP ikke er klarlagt. Det er vedlagt et forslag til samarbeidsrutiner som er kalt «Oppdrag ROP», hvor oppgavefordelingen er beskrevet. Dette er basert på anbefalinger i ROP-retningslinjen.
Samarbeidsrutinen er ikke vedtatt eller tatt i bruk og ledelsen for DPSF kjenner ikke til utkastet. Ledelsen erkjenner at det på dette området er ulik praksis og tilnærming i de ulike DPSene i fylket, og mener at innføring av pakkeforløp vil bidra til økt likebehandling av pasientene.
Ulikhetene skyldes blant annet at kommunene som hører under de øvrige DPSene har ACT og/eller FACT team knyttet til seg, men dette har av ulike årsaker ikke blitt etablert i Fredrikstad.
Kartlegging av pasienter
Det finnes på noen områder prosedyrer og sjekklister som gjelder kartlegging, for eksempel kartlegging av selvmordsrisiko, voldsrisiko og ivaretakelse av barn som pårørende. Det er også lagt frem mal for kriseplan og individuell plan og en oversikt over psykometriske verktøy til bruk i utredningen. Utover dette foreligger ikke skriftlige prosedyrer som gjelder utredning og kartlegging av pasienter. Det er opplyst i intervjuer at det foregår en generell kartlegging av pasientene etter mal/frase innkomstjournal/primærjournal.
Journalgjennomgangen viser at pårørende, også mindreårige barn blir tilfredsstillende kartlagt. Poliklinikken har barneansvarlige som er kjent og som blir brukt som rådgivere ved behov.
Nettverk, boforhold, arbeid/aktivitet er også gjennomgående tilfredsstillende kartlagt. Relevante samarbeidspartnere blir i stor grad identifisert, men ansatte problematiserer at det er for liten tid til samarbeid med disse instansene. Sykehuset har på overordnet nivå utarbeidet prosedyrer og kartleggingsskjema for vurdering av selvmordsrisiko og det blir gitt opplæring til nyansatte .
Intervjuer og journalgjennomgangen viser at de ansatte har fokus på dette.
Det fremgår av intervjuer at praksis skal være at alle pasienter blir spurt om rusmiddelbruk og at de ved funn skal også skal kartlegge nærmere ved bruk av Audit og Dudit, Mini. Det varierer hvor inngående behandlerne spør når det gjelder mengde og rusens funksjon.
Vi har gjennomgått 192 journaler for å se om pasientene har blitt spurt om sitt rusmiddelbruk i oppstart av behandling (de 3 første konsultasjoner). 51 av disse ble ekskludert av ulike grunner (for eksempel ikke møtt, nylig utredet av SMP med mer.)
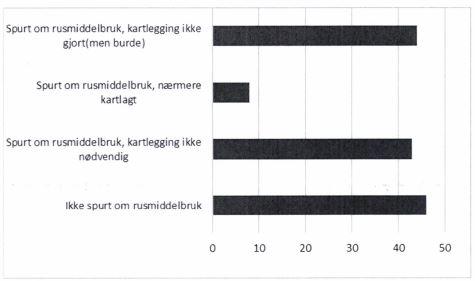
Gjennomgang av 141 journaler viser at:
- 46 (33 %) av pasientene har ikke blitt spurt om sitt rusmiddelbruk
- 43 (30%) av pasientene er spurt om sitt rusmiddelbruk , og nærmere kartlegging ble ikke ansett nødvendig, hvor vi også finner vurderingen forsvarlig
- 44 (31%) av pasientene er spurt om sitt rusmiddelbruk, uten nærmere kartlegging, der vi mener at nærmere kartlegging burde vært gjort
- 8 (6 %) av pasientene er spurt og hvor antatt rusmiddelproblematikk er kartlagt tilfredsstillende, hvorav 5 kartleggingsskjema er scannet inn i journaler
Det ble foretatt en nærmere gjennomgang av journalene til 25 pasienter. Vi valgte ut disse 25 journalene ut fra følgende kriterier:
- alle 8 pasientene hvor det er spurt om rus, og der antatt rusmiddelproblematikk er blitt kartlagt tilfredsstillende
- 7 av de 44 pasientene som er spurt om sitt rusmiddelbruk, men uten nærmere kartlegging, der vi mener at nærmere kartlegging burde vært gjort
- 10 av de 46 pasientene hvor pasienten ikke hadde blitt spurt om rus
Om pasientens motivasjon for endring har vært tema blir ikke tilfredsstillende kartlagt. Vi fant dette dokumentert med varierende nøyaktighet i 6 av 25 journaler.
Primærjournal/innkomstjournal har somatisk helse som et punkt, men ansatte sier at det varierer hvor godt dette blir kartlagt og at det avhenger av behandleren selv og kompetanse om dette blir gjort. Det er ikke innarbeidet som en fast rutine å kartlegge somatisk helse. For de som ikke har kompetanse til å kartlegge og følge opp resultater fra kartleggingen, er det overlatt til den enkelte behandler om de skal involvere andre for å sikre tilstrekkelig somatisk utredning. Det er ikke etablert rutiner for når den enkelte behandler skal involvere lege internt i klinikken for oppfølgning av pasientens somatiske helse og medikamentell behandling. Det forutsettes i stor grad at det er fastlege som følger opp somatisk helse.
I 5 av 25 journaler er somatisk helse tilfredsstillende omtalt. Pasientenes somatiske helse er i de øvrige journalene ikke kartlagt og utredet med tanke på å vurdere sammenhenger mellom pasientens somatiske og psykiske helsetilstand.
Pårørende, også mindreårige barn blir tilfredsstillende kartlagt. Poliklinikken har barneansvarlige som er kjent blant de ansatte og som kan brukes som rådgivere når mindreårige barn skal kartlegges. Nettverk, boforhold, arbeid/aktivitet er også tilfredsstillende kartlagt. Relevante samarbeidspartnere blir i stor grad identifisert, men ansatte problematiserer at det er for liten tid til samarbeid med disse instansene.
Sykehuset har på overordnet nivå utarbeidet prosedyrer og kartleggingsskjema for vurdering av selvmordsrisiko og det blir gitt opplæring til nyansatte. Intervjuer og journalgjennomgangen viser at de ansatte har fokus på dette.
Sykehuset har på overordnet nivå utarbeidet en prosedyre for hvordan de forholder seg til pasienter som ikke møter. Prosedyren differensierer mellom tiltak avhengig av pasientens sykdomsbilde. Denne er godt kjent og etterlevd.
Diagnostisering
I journalgjennomgangen fant vi ingen vurderinger som ledet frem til rusdiagnose. De som har en rusdiagnose har den fra tidligere. Vi fant heller ikke differensialdiagnostiske vurderinger som relaterer seg til psykisk lidelse og rus. I intervjuer er det opplyst at det er spesialistene som setter diagnoser. Ledelsen har ikke sørget for innarbeidede rutiner for å holde seg innenfor bestemte tidsrammer for utredning og diagnostisering, og følger heller ikke med på at dette skjer. I forbindelse med innføring av pakkeforløp vil dette bli gjort.
Behandling
Det finnes en skriftlig prosedyre «Plan for utredning og behandling - DPS poliklinikker, som gjelder for hele Klinikk for psykisk helsevern og rusbehandling. Denne prosedyren har ikke vært innarbeidet i DPSF, men det er i den senere tiden bestemt at alle pasienter skal ha en behandlingsplan med mål og tiltak for behandlingen, slik det står i prosedyren. Ledelsen sier at det tas stikkprøver for å kontrollere at dette blir gjort. I 5 av 25 journaler fant vi at planer for behandlingen var nedtegnet. I ca. halvparten av de 25 journalene fant vi dokumentert at pasientene har vært involvert i planleggingen av behandlingen. Det er ikke innarbeidede rutiner for å evaluere og justere mål for behandlingen, men det er planlagt at dette skal gjøres i tiden fremover etter at behandlingsplaner er tatt i bruk og pakkeforløpene innført. Der behandler ikke er psykologspesialist eller spesialist i psykiatri blir spesialister involvert i behandlingen gjennom 3 ukentlige team.møter og individuell veiledning. Vi fant ikke i noen av de 25 journalene at det var dokumentert at spesialist var involvert i behandlingen.
I journalgjennomgangen har vi sett at mange pasienter med antatt rusproblematikk ikke blir kartlagt (kun 8 av 141). Praksis er at pasienter med rusproblemati kk, som hovedregel f'ar behandling for dette i SMPF. Det kan skje samtidig med behandling ved DPSF eller ved at pasienten blir overført til SMP for en periode, for så å bli tatt tilbake for behandling for sin psykiske lidelse i DPSF. Noen få blir fulgt opp i DPS både for sin psykiske lidelse og ruslidelse, men det er også uttalt at i praksis f'ar da ikke rusen det fokuset den bør ha.
Ledelsens aktiviteter for å sikre lik praksis og evaluere og korrigere uforsvarlig praksis
Sikring av felles rutiner/prosedyrer
Det er som nevnt over beskrevet hvilke skriftlige prosedyrer som foreligger når det gjelder utredning og behandling av pasienter. Det er få skriftlige prosedyrer og prosedyrearbeid er generelt nedprioritert og utsatt på grunn manglende kapasitet og i påvente av innføring av pakkeforløp. Det har den siste tiden før tilsynsbesøket vært fokus på og kommunisert fra ledelsen at alle pasienter skal ha en behandlingsplan. Ledelsen ved DPS følger opp at rutiner for selvmordsrisikokartlegging og vurdering blir etterlevd. Det er også fra ledelsens side fokus på voldsrisikokartlegging og barn som pårørende. Ledelsen har imidlertid ikke vurdert om
poliklinikken har tilstrekkelige prosedyrer for å sørge for lik tilnærming til pasientene når det gjelder kartlegging, diagnostisering og behandling av pasientene for blant annet å sikre at en eventuell ruslidelse og somatisk forhold hos pasienten blir vurdert som en del av den helhetlige utredningen og behandlingen.
Sikring av kompetanse
Alle nyansatte ved Sykehuset Østfold gjennomgår et introduksjonsprogram. Det foreligger planer for fag- og kompetanseutvikling som gjelder for hele Sykehuset og for DPSF. Det foregår også internundervisning etter en oppsatt møteplan. Avdelingen har etablert ressursgrupper på ulike områder. Det foreligger mandat for begge disse forumene. I mandatet for Forum for fag- og kvalitetsutvikling står det at medlemmene skal drøfte avviksmeldinger og sikre at læringseffekt basert på uønskede hendelser styrkes. De skal også identifisere risikoområder og komme med forslag til korrigerende tiltak, og de skal komme med innspill til internundervisning. Ifølge mandatet for ressursgruppene skal gruppene bidra med internundervisning og arbeidet med pasientforløp. Det har vært spesielt fokus på barn som pårørende og selvmords- og voldsrisikokartlegginger. Det følger av Prosedyre «Nyansatt medarbeider i DPS poliklinikker og ambulante team» at «Seksjonsleder har ansvar for å sikre nyansatt den opplæring som anses nødvendig.» Det foreligger en sjekkliste for hvilke områder som skal ivaretas og hvem som er ansvarlig. Her henvises også til gjeldende interne rutiner og prosedyrer. Intervjuer viser at nyansatte i praksis blir henvist til å se på sjekklisten selv og ta ansvar for å sette seg inn rutiner/prosedyre som er vist til der. Det følger også av dokumentet at medarbeidere har et selvstendig ansvar for å inneha tilstrekkelig kompetanse til å ivareta sine funksjoner og sikre vekst og utvikling. Det finnes felles rutiner for føring, oppbevaring og utlevering av pasientjournal. Avdelingssjef/medisinsk fagansvarlig lege har ansvar for at journalforskriften og interne prosedyrer følges. Kartlegging, utredning og behandling av psykisk lidelse og mulig samtidig ruslidelse har ikke hatt fokus i hverken kompetanseplan eller internundervisning den senere tiden, men noen ansatte opplyser at de har hatt ruskartlegging som tema for en tid tilbake. Flere ansatte har ruskompetanse og erfaring fra rusfeltet, men det er ikke gjort en samlet vurdering av hvilken kompetanse man har og hva man trenger av slik kompetanse. Det er generelt en erkjennelse av at på grunn av høyt arbeidspress så er det liten tid til å arbeide med systematisk kvalitetsutvikling og kompetanseheving.
Møtestruktur og rapportering
Det er en fast møtestruktur ved DPSF med Seksjonsledermøter, Fellesmøte, Brukerforum, Forum for fag- og kvalitetsutvikling, Personalmøter, Inntaksmøter, Barneansvarligmøter, Tavlemøter/Forbedringsmøter. Poliklinikken har daglige inntaksmøter, ukentlige forbedringsmøter/tverrfaglige møter og dialog- og fagutviklingsmøter. Seksjonsleder avvikler månedlige møter med alle spesialister. Dette fungerer som et rådgivende organ for seksjonsleder. Det er møter mellom ledernivåene, men det er ikke fast struktur på rapportering som gjelder kvalitet og kvalitetsutvikling, utover at det blir rapportert på fristbrudd og ventetider.
Avvikshåndtering
Sykehuset Østfold har en felles prosedyre for forebyggende og korrigerende tiltak og det er et eget pasientsikkerhetsutvalg for Klinikk for psykisk helsevern og rusbehandling (PSU). DPSF har i tillegg til denne overordnede prosedyren, en egen prosedyre for avvikshåndtering. I referat fra PSU finner vi de mest alvorlige avvikene omtalt og vurdert. Sakene som er omtalt gjelder selvmord/unaturlig dødsfall, vold/trusler og medisinering. Intervjuer med ansatte og ledelsen bekrefter at det er få avvik som blir meldt. Ansatte erkjenner at de ikke har kapasitet til å skrive avvik, selv om de blir oppfordret til å gjøre det. Det er uansett mest fokus på avvik som gjelder arbeidsmiljø/HMS. Det er manglende kunnskap og usikkerhet om hva som skal meldes. Flere ansatte vet ikke konkret hvordan de skal gå frem for å melde avvik, og sier at hadde hatt behov for veiledning dersom de skulle ha gjort det. Ansatte opplyser også at de har erfart at avviksmelding ikke fører til noe. Prosedyrene som gjelder avvikshåndtering er i liten grad gjort kjent.
Andre kontrollaktiviteter
Det er ikke foretatt en gjennomgang og vurdering av hvor i pasientbehandlingen det svikter eller kan svikte. Det har ikke vært spesielt fokus på hva manglende kartlegging av rus og somatisk helse eventuelt kan føre til. Enkelte tema har det vært mye fokus på, som for eksempel selvmordsrisikovurderinger. Det har vært et langvarig og kontinuerlig fokus på dette fra overordnet nivå i sykehuset. Det blir foretatt kontroll av suicidvurderinger, og nå i det siste har ledelsen også fulgt med på om pasientene har behandlingsplaner. Når vi spør om hvor de ansatte tenker at det er størst fare for svikt, trekker de frem den store arbeidsbelastningen som har vært over tid ved poliklinikken. Arbeidsbelastningen er av flere ansett som en risiko for kvaliteten på pasientbehandlingen. De er bekymret for hvordan det skal gå når pakkeforløpene blir innført. Det
er forståelse og anerkjennelse blant ledelsen for den høye arbeidsbelastningen og det arbeides med en risikoanalyse av hva den kan føre til. Det er en erkjennelse av at dette ikke bare kan føre til at frister og kvalitetsindikatorer ikke blir overholdt, men at det heller ikke blir tid til å arbeide med felles praksis og kvalitetsforbedring relatert til pasientbehandlingen.
4. Vurdering av faktagrunnlaget opp mot aktuelt lovgrunnlag
I dette kapittelet vurderer vi fakta i kapittel 3 opp mot lovbestemmelsene i kapittel 2.
Det er ikke etablert gode nok rutiner for utredning og oppfølging av somatisk helse og rusproblematikk ved DPS Fredrikstad, Seksjon for polikliniske tjenester. Somatisk helse og rusmiddelproblemer var gjennomgående mangelfullt kartlagt i de pasientjournalene som tilsynet gjennomgikk. Det gjør at man ikke har tilstrekkelig grunnlag for å stille rusdiagnoser. Det er ikke en enhetlig praksis i måten mulig ruslidelse og somatisk helse blir kartlagt. Som allerede nevnt viser journalgjennomgangen at det ofte ikke blir gjort i det hele tatt. Det er samlet sett stor variasjon i praksis og for mye opp til den enkelte behandler å styre egen utredning og oppfølging av pasientene. Dette sikrer ikke forsvarlige og likeverdige tjenester godt nok. Etter journalgjennomgangen fremkommer også at differensialdiagnostiske vurderinger i liten grad blir gjort der det framgår at pasienten har en psykisk lidelse og et identifisert rusmiddelproblem, herunder vurderinger av hvordan pasientens somatiske helse spiller inn.
DPSF har ikke tatt stilling til hvilken kompetanse som er nødvendig for å gjøre en god nok kartlegging og utredning av rusproblematikk og somatisk helse. Det er heller ikke satt i verk tiltak for å sikre slik kompetanse, og det er opp til den enkelte behandler åta stilling til når mer kompetanse er nødvendig.
Ansvarsdelingen mellom DPSF og SMPF er per i dag slik at den ikke sikrer samtidig eller integrert behandling der det er avdekket samtidig ruslidelse og psykiske lidelse. Måten arbeidet er organisert på gjør at poliklinikken ikke har grunnlag for å få sikret integrert eller samordnet behandling av psykisk lidelse og rusmiddelproblematikk. Pasientene er heller ikke sikret vurdering og samordnet behandling av eventuell somatisk sykdom som en del av en helhetlig behandling.
De fleste pasientene i DPS er henvist av fastlegen og ofte vil henvisningen gi informasjon om somatisk sykehistorie, aktuelle SOI1J.atiske tilstander, medisinering med mer. Slik informasjon kan variere i kvalitet og mangle vurderinger om sammenhenger. Etter tilsynsmyndighetens vurdering må DPSF gjøre en selvstendig vurdering og ta stilling til om den informasjonen som foreligger er tilstrekkelig til å kunne vurdere en eventuell sammenheng mellom pasientenes psykiske lidelser, bruk av rusmidler eller vanedannende legemidler og somatiske tilstand. Dette vil kreve tilstrekkelig spesialistkompetanse fra spesialist i voksenpsykiatri og klinisk voksenpsykologi.
DPSF må ha rutiner som sikrer at pasientene blir kartlagt, utredet og tilbudt behandling for de forhold som er nevnt ovenfor. Dersom pasientene skal følges opp av andre instanser for somatisk sykdom eller medisinering, som for eksempel fastlege, må rutinene sikre entydig ansvars- og oppgavefordeling og utveksling av nødvendig informasjon.
Det er i utredningen ikke en systematisk tilnærming til somatisk helse og mulig ruslidelse. Ledelsen ved DPS Fredrikstad har ikke tatt stilling til om praksisen de har for å kartlegge somatisk helse og mulig ruslidelse sikrer forsvarlig utredning og behandling ved seksjonen , og at praksisen er ensartet. De foretar ikke tilstrekkelige kontrollaktiviteter for å følge med på hvordan praksis er. Ledelsen følger heller ikke med på om pasienter med avdekket ruslidelse f'ar oppfølging av denne under behandlingsforløpet for den psykiske lidelsen. Ledelsen har ikke avdekket den risikoen dette samlet utgjør for pasientene og heller ikke satt i verk korrigerende tiltak for å sikre at utredning og behandling følger ROP-retningslinjen.
Det er ikke sørget for at ansatte benytter muligheten til å melde avvik relatert til gjeldene praksis for utredning og behandling. Det kan skyldes dels manglende tro på hensikten med å melde avvik og hva det kan føre til. Når det er utydelig hva ønsket praksis er, er det også vanskelig å vite når det er forventet at avvik skal meldes. Ledelsen har heller ikke kommunisert viktigheten av å bruke avvikssystemet for å avdekke svikt og sikre kvalitetsforbedring der praksis ikke er tilfredsstillende. Det at avvikssystemet ikke er virksomt og det heller ikke er gjort en gjennomgang av hvor i pasientbehandlingen det kan svikte gjør at svikt ikke blir avdekket.
Ledelsen mister dermed muligheten for å kunne få en oversikt over hvor i behandlingsforløpet det er størst risiko for svikt og hvor rutiner eventuelt bør endres for å sikre at praksis oppfyller kravene i lovverket. Stor arbeidsbelastning i enheten har ført til at hverken ledelsen eller de ansatte har hatt kapasitet til å arbeide med utvikling av felles rutiner, avvikshåndtering, kontrolltiltak eller andre forbedringstiltak .
Sykehuset Østfold HF har ikke gjort en total vurdering av om de har tilstrekkelige kontrollaktiviteter for å følge med på om praksisen tilfredsstiller kravene for forsvarlig utredning og behandling, altså om de har et fungerende internkontrollsystem. Det er totalt sett ikke etablert tilstrekkelige systemer for å kontrollere og kvalitetssikre innholdet i pasientbehandlingen.
5. Fylkesmannens konklusjon
Her presenterer vi konklusjonen av vår undersøkelse, basert på vurderingene i kapittel 4.
Fylkesmannens konklusjon:
- Helseforetaket sørger ikke for at alle pasienter som er henvist til DPS Fredrikstad, Seksjon for polikliniske tjenester, blir kartlagt og utredet for mulig samtidig ruslidelse. Dette kan føre til at pasienter ikke får integrert eller samtidig behandling av psykisk lidelse og
- Helseforetaket sørger ikke for at alle pasienter som er henvist til DPS Fredrikstad, Seksjon for polikliniske tjenester, blir systematisk kartlagt for relevant somatisk sykdom. Dette kan føre til at pasienter ikke fårr helhetlig og samordnet
Dette er brudd på: Spesialisthelsetjenesteloven § 2-2 og § 3-4 a og forskrift om ledelse og kvalitetsforbedring i helsetjenesten§§ 6-9.
6. Oppfølging av påpekte lovbrudd
I dette kapittelet redegjør vi om hva vi forventer virksomheten skal gjøre i prosessen med å rette påpekte lovbrudd, slik at kravene til kvalitet og sikkerheten for tjenestemottakerne blir ivaretatt.
Fylkesmannen ber Sykehuset Østfold, Fredrikstad DPS om å utarbeide en plan for årette opp lovbruddene og senest oversende denne 01.11.2019.
Planen må inneholde oversikt over tiltak som skal iverksettes og hvordan ledelsen skal følge opp arbeidet fremover. Det forutsettes at virksomheten i sitt oppfølgingsarbeid ser hen til det som fremgår av kapittel 4 i rapporten og at tiltakene som planlegges iverksatt skal rette opp det som her påpekes av svikt og mangler.
Det er ikke tilstrekkelig med utarbeidelse av nye rutiner/prosedyrer i virksomhetens oppfølgingsarbeid, det må lages en plan for blant annet implementering av gjeldende/nye rutiner og hvordan det skal følges opp at disse brukes og fungerer etter hensikt i praksis. Planen må derfor også inneholde en redegjørelse for hvordan ledelsen skal gjennomgå og vurdere om de planlagte tiltakene virker som forutsatt og over tid slik at tilsvarende svikt ikke skjer igjen.
Med hilsen
Marianne Skjerven-Martinsen
Fylkeslege/avdelingsdire ktør
Fylkesmannen i Oslo og Viken
Lene Haugen
seniorrådgiver
Fylkesmannen i Oslo og Viken
Dokumntet er elektronisk godkjent
Vedlegg:
Gjennomføring av tilsynet
Kopi sendes til:
Statens Helsetilsyn
Fylkesmannen i Innlandet
Vedlegg: Gjennomføring av tilsynet
I dette vedlegget omtaler vi hvordan tilsynet ble gjennomført, og hvem som deltok.
Varsel om tilsynet ble opprinnelig sendt 07.03.2018. Tilsynet ble utsatt på ubestemt tid og oppdatert varsel ble sendt 14.09.2018.
Samtaler med et utvalg av pasienter ble gjennomført 15.11.2018.
Tilsynsbesøket ble gjennomført ved DPS Fredrikstad, Seksjon for polikliniske tjenester, og innledet med et kort informasjonsmøte 11.12.2018. Oppsummerende møte med gjennomgang av funn ble avholdt 13.12.2018.
En del dokumenter var tilsendt og gjennomgått på forhånd, mens andre dokumenter ble mottatt og gjennomgått i løpet av tilsynsbesøket. Følgende dokumenter ble gjennomgått og vurdert som relevante for tilsynet:
- Dokumenter som gjelder organisering og styring
- Organisasjonskart for Sykehuset Østfold, Klinikk for psykisk helsevern og DPS Fredrikstad
- Beskrivelse av virksomheten DPS Fredrikstad
- DPS Fredrikstad - Handlingsplan 2017 - 2018
- Rapportering lederavtale
- Mandat - Forum for fag og kvalitetsutvikling, DPS Fredrikstad
- HMS årshjul, DPS Fredrikstad 2018
- Plan for fag- og kompetanseutvikling
- Retningslinje - Introduksjonsprogram - opplæring av nye medarbeidere
- Medarbeidersamtale - prosedyre
- Prosedyre- Nyansatt medarbeider i DPS poliklinikker og ambulante team
- Sjekkliste - Nyansatt medarbeider
- Ansvar- og oppgavefordeling
- Arbeidsbeskrivelse for behandler i poliklinikk og ergoterapeut
- Funksjonsbeskrivelse vernepleier
- Stillingsbeskrivelser - seksjonsleder, overlege, psykolog/psykologspesialist og lege i spesialisering (LIS)
- Arbeidsbeskrivelse - psykologfaglig rådgiver, Klinikk for psykisk helsevern og rusbehandling
- Oversikt over behandlere i DPS Poliklinikk
- Prosedyrer o.l som gjelder pasientbehandling - for Klinikk for psykisk helse og rusbehandling
- Observasjon/kartlegging av selvmordsrisiko
- Plan for utredning og behandling- DPS poliklinikker
- Oppfølging av pasient ned forhøyet selvmordsrisiko - Poliklinikk og dagenhet
- Oversikt over psykometriske verktøy /kartleggingsverktøy
- Sekretærstyrt timebok- DPS poliklinikker
- Voldsrisiko sjekkliste - 10 (VRS-10)
- Inntaksmøte - DPS poliklinikk
- Kriseplan- Hva gjør jeg hvis jeg f'ar det vanskelig (utarbeidet av Rådet for psykisk helse)
- Prosedyrer som gjelder pasientbehandling - felles for hele Sykehuset Østfold
- Henvisning - vurdering og prioritering
- Pasienttimer - pasienter som ikke møter til time
- Prosedyre - Individuell plan
- Mal for Individuell plan (for Helse Sør-Øst)
- Barn som pårørende / etterlatte - oppfølging
- Barn som pårørende - kartlegging og dokumentasjon
- Barn som pårørende - Barne-/familiesamtaler og interne tiltak
- Brukerveiledning- Barn som pårørende-dokumentasjon i DIPS
- Pasientjournal - journalhåndtering, ansvar
- Pasientjournal - pasientdokumentasjon, oppdatering og tidsfrist
- Pasientjournal - plikt til å føre journal, krav til journalens innhold
- Pasientjournal - mine arbeidsoppgaver, ansvar
- Beskrivelse av system for internkontroll og avvik
- Utskrift av presentasjon av forskrift om ledelse og kvalitetsforbedring i helse og omsorgstjenesten
- Prosedyre- HMS - avviksbehandling (Felles SØ)
- Prosedyre - Synergi. melding, registrering og saksbehandling (Felles SØ)
- Prosedyre - avvikshåndtering, DPS Fredrikstad
- Avviksrapport
- Prosedyre - Kvalitetssystemet - innledning og omfang
- Pasientsikkerhetsutvalg mandat og sammensetning
- Referater fra PSU psykisk helsevern
- Mandat for ressursgrupper, DPS Fredrikstad
- Beskrivelse av møtestrukturer
- Møteoversikt poliklinikken DPSF
- Møtestruktur, DPS Fredrikstad
- Besvarelse av spørreskjema for TSB
- Dokument «Oppdrag ROP»
Det ble valgt ut totalt 15 journaler for nærmere gjennomgang:
- 8 journaler der antatt rusbruk er avdekket og kartlagt
- 7 journaler der rusmiddelproblematikk er avdekket, men ikke kartlagt
- 10 journaler der pasientene ikke har blitt spurt om sitt rusmiddelbruk
I tabellen under gir vi en oversikt over hvem som ble intervjuet, og hvem som deltok på oppsummerende møte ved tilsynsbesøket.
Ikke publisert her
5 pasienter ble intervjuet i forbindelse med tilsynet.
Disse deltok fra tilsynsmyndigheten:
- Seniorrådgiver, Heidi Fæste, Fylkesmannen i Oppland, revisor
- fylkeslege, Bård K. Krossnes, Fylkesmannen i Hedmark, revisor
- Seniorrådgiver, Hanne Flatebø, Fylkesmannen i Hedm ark, revisor
- Spesialist i psykiatri, Tordis Sørensen Høifødt, Universitetssykehuset i Nord-Norge, fagrevisor
- Seniorrådgiver, Kjersti Haugan, Fylkesmannen i Østfold, Revisjonsleder,
- Seniorrådgiver, Lene Haugen, Fylkesmannen i Oslo og Viken, fung. revisjonsleder etter 1. juli 2019